Harttransplantatie
Synoniem: Ruilhart
Inleiding
U heeft te horen gekregen dat uw hartziekte een harttransplantatie noodzakelijk maakt. De voorbereiding op een harttransplantatie is een lange weg waarbij u zich ongetwijfeld veel vragen stelt over hoe, waar en wanneer. Met behulp van deze brochure willen we u en uw familie alle nodige informatie geven over wat u als patiënt moet en wil weten wanneer een harttransplantatie zal plaatsvinden. Wel is het belangrijk om weten dat dit boekje enkel objectieve informatie geeft. De beste bron van informatie is het medisch personeel van het harttransplantatieteam zelf.
Werking van het hart
Het hart is een holle spier in de vorm van een afgeronde kegel. Het kan best vergeleken worden met een pomp die het hele lichaam van bloed voorziet. De grootte van het hart hangt o.a. af van het geslacht, de leeftijd en de conditie van het individu. Bij een volwassen persoon weegt het hart gemiddeld zo’n 300 gram en is het zo groot als een gebalde vuist. Door een scheidingswand is het hart opgedeeld in een rechter en linker harthelft. Iedere harthelft is op zijn beurt onderverdeeld in een boezem en kamer die d.m.v. kleppen van elkaar worden gescheiden. Beide boezems dienen als verzamelpunt voor het bloed. In de rechter voorkamer komt het zuurstofarme bloed terecht via de bovenste en onderste holle ader. Vervolgens komt het bloed in de rechterkamer waar het van daaruit via de longslagaders naar de longen wordt gepompt. Daar wordt zuurstof in het bloed opgenomen en koolstofdioxide afgegeven. In de linker voorkamer komt het zuurstofrijke bloed terecht dat op zijn beurt via de linkerkamer en lichaamsslagader (aorta) doorheen het hele lichaam wordt gepompt. 3 Wanneer de werking van het hart verstoord is, doordat het hart onvoldoende pompt, de kleppen het niet meer naar behoren doen, er een vernauwing is van één van de bloedvaten… zijn er verschillende behandelingsmethoden mogelijk. In sommige gevallen werkt het hart zo ondermaats dat een harttransplantatie de enige optie is.
Wanneer een harttransplantatie?
U heeft van uw transplantcardioloog vernomen dat een harttransplantatie een mogelijke behandeling is voor uw hartaandoening. Wat nu? Welke stappen moeten genomen worden? Hoe weet u of u in aanmerking komt voor een harttransplantatie? Om te bekijken of een harttransplantatie in uw situatie effectief een oplossing kan betekenen, wordt u een 10 tal dagen opgenomen op de afdeling cardiologie X2Noord van het Onze-Lieve-Vrouwziekenhuis. Tijdens deze opname krijgt u een grondige screening van uw huidige toestand (screeningsfase).
Het harttransplantatieteam
De samenstelling van het team is als volgt:
Cardiologen
Cardiovasculaire chirurgen
Transplantcoördinatoren
Hartfalenverpleegkundigen / Klinische transplantcoördinatoren
Perfusionisten
Kinesitherapeuten
Diëtiste
Psychologe en sociaal verpleegkundige
Afdelingsverpleegkundigen
De dag van de operatie
Op het moment dat er een donorhart voor u beschikbaar is, neemt Eurotransplant onmiddellijk contact op met de transplantcoördinator van het O.L.V.- ziekenhuis. Het harttransplantatieteam wordt opgeroepen en de klinische transplantcoördinator zal vervolgens u contacteren. Vanaf het moment dat u het verlossende telefoontje krijgt, is het belangrijk om niet meer te eten of te drinken en zo snel mogelijk naar het ziekenhuis te komen. Volg de richtlijnen van de klinisch transplantcoördinator die u telefonisch krijgt. Bij aankomst in het ziekenhuis meldt u zich bij de dienst Spoedgevallen. Het medisch personeel verwittigt dan de klinisch transplantcoördinator/ hartfalenverpleegkundige, zij zal u verder begeleiden. De voorbereiding van uw ingreep gebeurt op de afdeling X 2 Noord.
De harttransplantatie
De operatie duurt gemiddeld 4 tot 6 uur. Uw familie kan tijdens uw ingreep best terug naar huis gaan. Eens de operatie achter de rug is, worden zij op de hoogte gebracht over het verloop van de operatie en de onmiddellijke verdere planning. Na de transplantatie wordt u meteen naar de dienst Intensieve Zorgen gebracht waar u 24 u op 24 u wordt opgevolgd.
Bereikbaarheid
Eens op de wachtlijst start een lange, onzekere periode van wachten. Het is moeilijk te voorspellen hoe lang deze wachttijd voor u zal zijn. Meestal gaat het om een periode van verschillende maanden tot 1 à 3 jaren. Op elk moment van de dag of nacht kan u opgeroepen worden voor de ingreep.
Om meer bewegingsvrijheid te hebben is het aangewezen dat u over een gsm toestel beschikt. Dit om te voorkomen dat u 24 uur per dag bij de telefoon moet wachten op die ene oproep. U mag terwijl u op de wachtlijst staat zeker en vast een uitstap maken. Verwittig wel de klinisch transplantcoördinator/hartfalenverpleegkundige waar u precies verblijft. Voor een vlot verloop bij een oproep is het belangrijk op voorhand concreet af te spreken wie u zal vervoeren naar het ziekenhuis en wie bijvoorbeeld de kinderen opvangt. Het kan interessant zijn een lijstje op te stellen met wat u moet meenemen op de dag van de transplantatie. Wat u vooral niet mag vergeten is uw identiteitskaart.
Rijgeschiktheid
De eerste zes tot acht weken na de harttransplantatie zal u niet mogen autorijden. Samen met de transplantcardioloog zal besproken worden wanneer u weer in staat bent een voertuig te besturen. Tevens dient u hiervoor de nodige geschiktheidsattesten te laten invullen.
Belangrijke telefoonnummers
Onderstaande lijst met telefoonnummers kan u steeds raadplegen. De contactpersonen staan steeds tot uwer beschikking en zullen u met raad en daad bijstaan.
Centrale OLV Ziekenhuis Aalst - 053 72 41 11
Secretariaat Cardiologie - 053 72 44 33
Secretariaat Harttransplantatie - 053 72 45 85
Transplantcoördinator: Geert Van Gijsegem - 053 72 41 11
Transplantcoördinator: Benny Elsen - 053 72 41 11
Transplantcoördinator: Luc Vermassen - 053 72 41 11
Hartfalenverpleegkundigen (24/24) tijdens kantooruren (tot 16u00) - 053 72 45 53
Psychologe: Annick De Roeck - 053 72 44 53
Sociaal Verpleegkundige: Kelly De Block - 053 72 47 49
Sociaal Verpleegkundige: Ann Van Elsen - 053 72 44 38
Kinesitherapie: Inge Du Bois - 053 72 44 40
Diëtiste: Micheline De Deurwaerder - 053 72 48 15
Intensieve Zorgen - 053 72 45 41
Verpleegafdeling X2N - 053 72 48 20
BROCHURE
CABG - Klassieke Bypass chirurgie
Waarom deze ingreep
Bij coronaire ziekte (aantasting aan de kransslagaders) spreekt men ook over één-, twee-, drietaksziekte. Er zijn 3 coronaire hoofdtakken: een rechterkransslagader, een linker coronair die zich splitst in een tak die de voorwand van het hart bevloeit en een tak die over de achterzijde loopt.
Risicofactoren
Te hoge cholesterol
Roken
Hoge bloeddruk
Gebrek aan beweging
Zwaarlijvigheid
Stress
Familiale aanleg
Geslacht: mannen hebben meer kans dan vrouwen. § Suikerziekte
Leeftijd
Ontstaan en verloop
De eerste aantasting van de kransslagader of coronair is meestal een heel kleine beschadiging van de gladde binnenwand van het bloedvat, waarbij het lichaam probeert die beschadiging te herstellen.
Bloedplaatjes klonteren op de beschadigde plaats samen en vormen een trombus of klonter. Geleidelijk dringen ook andere stoffen, waaronder vetten, in de klonter binnen. De meest bekende stof is cholesterol. Er ontstaat een brijachtige massa waarin zich later ook kalk kan afzetten. Aan deze atheroombrij ontleent het proces zijn naam: atheromatose. Het bloedvat wordt nauwer op de plaats van de klonter. Dit proces noemt atheromatose.
Zolang er genoeg bloed door het bloedvat gaat en er dus voldoende zuurstof in de hartspier komt merkt men niets van een vernauwing. De problemen beginnen bij zuurstoftekort, als de hartspier bijvoorbeeld extra werk moet leveren. Dat kan zijn bij fysieke inspanning, maar ook bij emoties, na een maaltijd, bij koude temperaturen...
Angina pectoris (angor)
Ten gevolge van de vernauwing laten de kransslagaders onvoldoende bloed door. De behoefte aan zuurstof is groter dan het aanbod. Een beklemmend pijnlijk gevoel in de borstkas, soms uitstralend naar armen, hals, rug en maag, kan zo ontstaan. Die pijn noemt men angina pectoris of angor. Een pijnaanval duurt maximum 10 minuten en verdwijnt bij rust of door de inname van vaatverwijdende medicatie, een pilletje onder de tong.
Angina pectoris kan jarenlang stabiel blijven zonder verwikkelingen. Anderzijds kan de pijn ook steeds vaker voorkomen, langer duren, bij steeds lichtere inspanningen optreden of zelfs in rust of ‘s nachts. Dit wijst op een evolutie van de vernauwing. Omdat een hartinfarct een mogelijk gevolg kan zijn, is het belangrijk zo spoedig mogelijk een dokter te raadplegen.
Hartinfarct
Bij atheromatose kan de doorgang van het bloedvat zo klein worden dat de kransslagader volledig afgesloten wordt. De “afsluiting” kan ook door een bloedklonter of een spasme gebeuren. Het gedeelte van het hart dat zich achter de vernauwing bevindt, krijgt dan geen voedingsstoffen en zuurstof meer, de hartspiercellen sterven af. Wanneer dit gebeurt, spreken we van een hartinfarct.
In tegenstelling tot angor treedt hier wel beschadiging van de hartspier op. Het afgestorven spierweefsel wordt geleidelijk omgezet tot litteken- weefsel, dat in de toekomst geen bijdrage meer levert aan de pompwerking van het hart.
In bepaalde gevallen worden er collateralen gevormd. Er ontwikkelen zich zijtakken aan de kransslagader, waardoor het getroffen gedeelte
Op het ogenblik van het infarct voelt men een hevige, beklemmende pijn achter in de borststreek, soms uitstralend naar de armen, de rug of de nek. Ook braak- neigingen en hevig zweten kunnen zich voordoen. Niet alle klachten komen samen voor. De pijn verdwijnt niet in rusttoestand, in tegenstelling tot de klachten bij angor. Een infarct kan zowel bij inspanning ontstaan als in rust of bij hevige emotie. De hevigheid van de pijn zegt niets over de grootte van het infarct: een klein infarct kan gepaard gaan met hevige pijnen terwijl een groot infarct niet altijd veel pijn geeft.
Behandelingen
De behandeling van coronaire ziekte kan als volgt gebeuren:
met medicatie
d.m.v. een coronaire dilatatie
via stenting
via hartchirurgie (bypass – overbrugging)
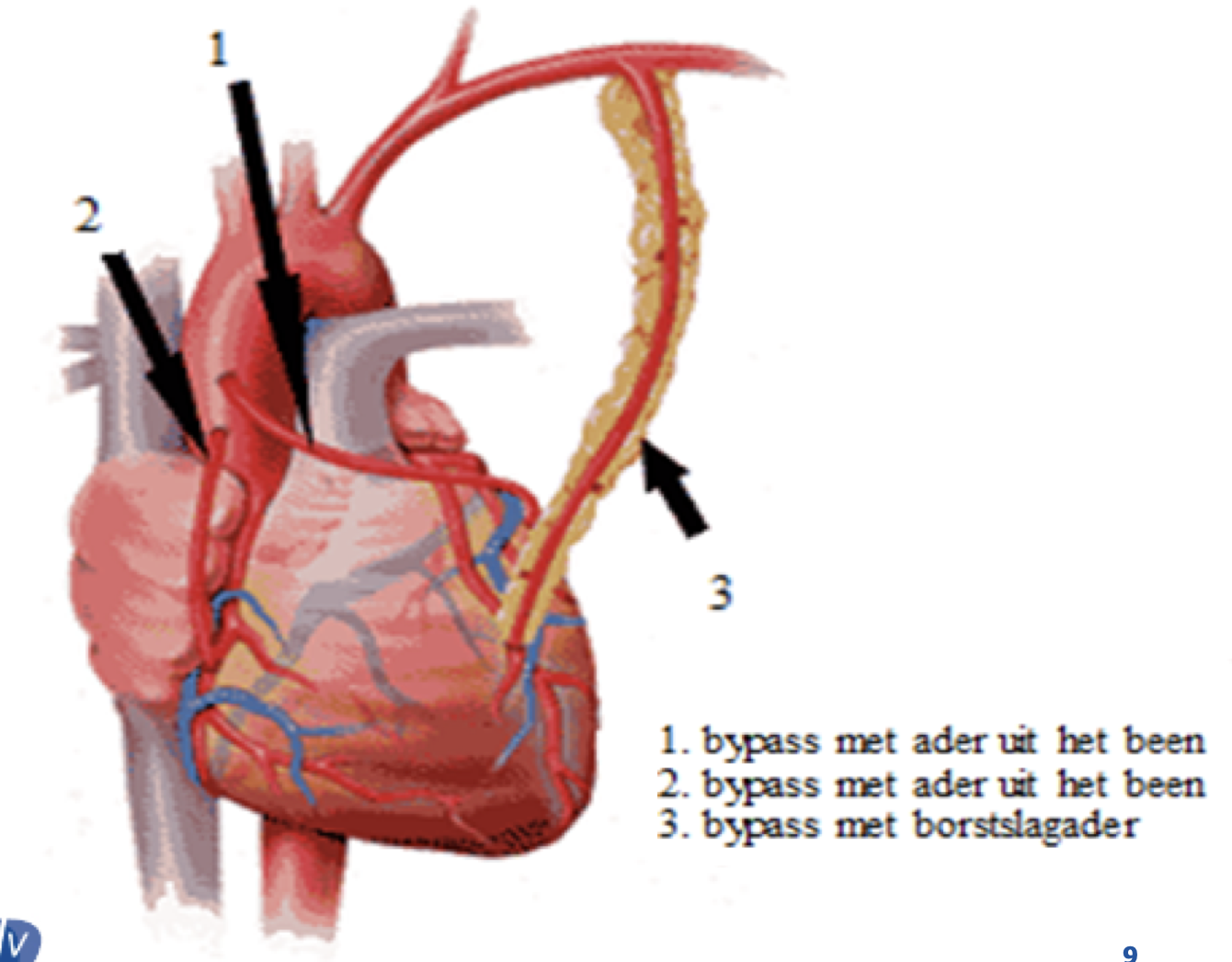
Indien na de coronarografie blijkt dat de patiënt noch met medicatie noch met een dilatatie of stent kan behandeld worden, kan hartchirurgie overwogen worden. Bij een bypassoperatie wordt de vernauwing in de kransslagader “overbrugd”. Het bloed gaat langs een omweg (bypass) tot voorbij de vernauwing. Hierbij zijn er verschillende operatietechnieken mogelijk. Hier betreft het OPCAB (off pump coronary artery bypass).
Voorbereiding op klassieke bypasschirurgie
In voorbereiding kunnen volgende onderzoeken nodig zijn:
Bloedonderzoek
Radiografie van de borstkas
Elektrocardiogram
Urineonderzoek
Longfunctie onderzoek
Consultatie bij de tandarts indien u aan de kleppen wordt geopereerd
Echografie van het hart
Echografie van de halsslagader
Indien nodig Coronarografie
Afhankelijk van de resultaten en de ernst van de aandoening wordt er een datum gepland voor de operatie. Tijdens de consultatie zal u ook indien nodig uw toestemming op papier moeten geven voor de voor- gestelde behandeling (informed consent).
Opname in het ziekenhuis
U wordt meestal de dag vóór uw operatie opgenomen. Tijdens de week wordt u verwacht om 11 uur op de verpleegafdeling. Op zon- en feest- dagen om 14 uur.
U hoeft niet nuchter binnen te komen, tenzij anders doorgegeven.
Uw gebruikelijke medicatie mag u de dag vóór de operatie nog verder in- nemen, met uitzondering van bloedverdunners (Marcoumar®, Marevan®, Sintrom®, Asaflow®, Cardio-aspirine®, Persantine®, Ticlid®, Plavix®, Sintrom®, Brilique®, Effient®, Pradaxa®, Xarelto®, Eliquis®) en orale anti diabetica (Glucophage®® of Metformax®).
Gelieve te melden of u bepaalde aandoeningen of voedingsgewoonten heeft waarmee we rekening moeten houden. Bijvoorbeeld: diabetes, allergie, epilepsie, bepaald dieet,...
Aangezien u na de operatie meestal wordt opgenomen op een andere kamer, vragen we u nog geen koffers uit te pakken vóór de operatie.
Op de kamer zal de verpleegkundige u een pakketje bezorgen bestaande uit 2 handdoeken, 2 washandjes, een operatiehemd en mondspoeling.
Deze handdoeken en washandjes mag u gebruiken vóór de operatie, zodat u uw eigen handdoeken niet nat dient weg te bergen. Na het poetsen van de tanden dient u met de mondspoeling de avond vóór en de ochtend van de operatie uw mond te spoelen.
Tussen 11 en 14u wordt er gevraagd om op de kamer te verblijven. In deze periode zal de kinesist langskomen om u uitleg te verschaffen over de ademhalings- en bewegingsoefeningen na de operatie. Ook de sociaal verpleegkundige komt langs. Tijdens deze periode wordt u ook onthaard door een medewerker van de afdeling.
Na de operatie gaat u naar de dienst intensieve zorgen, uw bagage wordt hier bijgehouden in een afgesloten ruimte. Het is wel aangeraden om vóór uw operatie indien mogelijk geen grote hoeveelheden bagage mee te brengen. Wanneer u na uw verblijf op intensieve zorgen terug naar de afdeling komt, kan uw familie de rest van de bagage mee- brengen.
De verpleegkundige zal u een lavement toedienen en met u uw medicatie overlopen die u de dag van operatie mag innemen.
Hij/zij zal u ook zeggen wanneer uw operatie de volgende dag doorgaat (om 07.30 uur of in de loop van de dag). Wanneer uw operatie in de loop van de dag gepland is, kunnen we u niet exact meedelen wanneer de operatie zal doorgaan. Dit tijdstip is immers afhankelijk van de duur van de operatie die vóór u plaatsheeft.
‘s Avonds komt ook de dokter-assistent van de afdeling bij u langs voor een klinisch onderzoek, evenals een dokter anesthesist die met u de verdoving tijdens de operatie zal bespreken.
De verpleegkundige zal u op voorhand een vragenlijst geven om in te vullen. Op deze manier beschikt de dokter-anesthesist over alle nodige informatie.
De dokter-anesthesist bepaalt ook welke slaapmedicatie u mag innemen de avond vóór uw operatie.
Deze medicatie zal door de avondverpleegkundige na 20 uur aan u bezorgd worden. U dient dus zelf geen slaapmedicatie in te nemen.
Vergeet niet uw tanden te poetsen en de mond te spoelen.
Wanneer uw operatie gepland is om 07.30 uur zal de nachtverpleeg- kundige u wekken rond 06.00 uur. Dan krijgt u de tijd om zich te wassen, uw tanden te poetsen en de mond te spoelen. U doet uw operatiehemdje aan zonder enig andere kledij, juwelen, bril, gehoorapparaat,... Vergeet desgevallend niet ook uw kunstgebit te verwijderen.
Zorg dat alle persoonlijke bezittingen ingepakt zijn. Enkel de ademhalingstrainer en mondspoeling legt u op uw bed.
De verpleegkundige zal u nog een kalmeringsmiddel brengen, dat u met een klein slokje water mag innemen. Blijf na de inname van deze medicatie in uw bed. De medicatie kan u immers draaierig maken.
U moet gedurende de hele dag nuchter blijven.
Ingreep
In geval van klassieke hartchirurgie gebeurt de ingreep via sternotomie (het openmaken van de borstkas) en schakelt men de bloedsomloop over op de hart- longmachine, dit omdat het hart wordt stilgelegd.
Het bloed dat normaal gezien via de onderste en bovenste holle aders het hart binnenkomt, wordt afgeleid naar de hart- longmachine en komt daar terecht in een reservoir. Dit zuur -stofarme bloed wordt in de oxygenator van zuurstof voor- zien. Vervolgens wordt het zuur- stofrijke bloed teruggepompt naar de lichaamsslagader. De hart-longmachine wordt bediend door de perfusionist die hiervoor een speciale opleiding kreeg.
Om een overbrugging te maken kan de chirurg verschillende bloedvaten gebruiken:
§ Borstslagaders of de arteria mammaria
§ Venen of aders uit de benen
§ Slagader uit de onderarm of arteria radialis
Bij gebruik van het bloedvat uit het been of de onderarm worden deze enerzijds vastgehecht op de aorta (de grote lichaamsslagader vanwaar ook de kroonslagaders ontspringen) en anderzijds op de kroonslagader zelf, voorbij de vernauwing. De borstslagader wordt langs één uiteinde losgemaakt en vervolgens verschoven en vastgehecht op de kroonslagader.
Risico’s en mogelijke alternatieven
Elke operatie brengt risico’s met zich mee. Enkele mogelijke risico’s na een hartoperatie zijn: bloedingen, ritmestoornissen, wondinfecties, loslaten van het borstbeen, nierinsufficiëntie en longinfecties. Wanneer u met vragen zit in verband met de risico’s van de operatie kan u steeds terecht bij de arts. Hij zal dit steeds uitgebreid met u bespreken.
Resultaat en kans op succes
Met voeding kan u het risico op hart- en vaatziekten verlagen en uw bloeddruk onder controle houden. Gezond eten is de eerste stap naar genezing én preventie.
Veel mensen hebben een te hoog cholesterolgehalte (hypercholestero- lemie) wat schadelijk is voor de bloedvaten. Vaak wordt dit laattijdig opgemerkt, wanneer er reeds gezondheidsklachten zijn. Daarnaast hebben veel mensen ook een te hoge bloeddruk (hypetensie). Ook deze factor verhoogt het risico op hart- en vaatziekten, terwijl er geen uit- gesproken symptomen zijn. Het strikt opvolgen van het medicatiebeleid maakt de kans op succes groter.
Over roken kunnen we kort zijn: STOP met roken. Rokers die na een infarct blijven roken, hebben dubbel zoveel kans op een tweede infarct dan zij die stoppen met roken. Wanneer u hierover meer informatie wil, kan u terecht bij de rookstopkliniek.
Meteen na de ingreep
Na de ingreep zal men u onder narcose naar de afdeling intensieve zorgen brengen. Daar zal men u, van zodra alles stabiel is, wakker maken. Gedurende deze periode zal u reeds medicatie tegen de pijn krijgen zodat u bij het wakker worden bijna pijnvrij zal zijn. Ook ademen zal beter gaan.
Het ademen zal dan nog verlopen via een buisje in de keel, het duurt ongeveer 15 minuten voordat deze buis verwijderd wordt. Tijdens deze 15 minuten kan u nog niet spreken en is het aan te raden om zo rustig mogelijk in en uit te ademen. Na het verwijderen van het buisje is het terug mogelijk om te spreken. U krijgt wel nog zuurstof via een neusbril, om u te ondersteunen.
De ademhalingsoefeningen die vooraf/preoperatief worden aangeleerd door de kinesist, zijn dus heel belangrijk. Deze oefeningen hebben tot doel:
Verbeteren van de ventilatie van de verschillende longdelen.
Infecties vermijden door het ophoesten van fluimen.
Naast de beademing zal u op intensieve zorgen nog een katheter in uw hals, pols en blaas hebben. Ook zullen er thoraxdrains aanwezig zijn die ervoor zorgen dat wondvocht en lucht uit de borstkast kunnen worden afgevoerd.
Een hartoperatie is een ingrijpende gebeurtenis voor uw lichaam. Het is dan ook nodig dat u onder een voortdurend toezicht staat. Om dit toe- zicht zo optimaal mogelijk te laten verlopen, doet men beroep op verschillende apparaten. Uw hartritme, bloeddruk, saturatie en pols- frequentie zullen doorlopend gecontroleerd worden door een monitor. Er zal steeds een verpleegkundige en een dokter aanwezig zijn - 24 op 24u.
U zal volgens een vast schema al de nodige medicatie krijgen. Naast het schema dat wij hanteren om de pijn zo goed mogelijk tegen te gaan, is het mogelijk om nog iets extra bij te vragen mocht de medicatie onvoldoende zijn. De dag na de ingreep zal de dokter u in de voormiddag onderzoeken en beslissen of u reeds naar uw kamer op de gewone verpleegafdeling terug kan. Zo ja, dan is de verhuis voorzien nog dezelfde voormiddag of kort na de middag. Zo niet, dan blijft u nog een dag op de dienst intensieve zorgen en zal men de volgende dag dezelfde werkwijze volgen.
Rusten is tijdens uw verblijf op intensieve niet altijd even gemakkelijk, allerlei toestellen zullen af en toe alarm geven tracht daar rustig bij te blijven, de dokters en verpleegkundigen volgen dit alles voor u op. Bij vragen kan u steeds bij hen terecht.
Naar de verpleegafdeling
Na uw verblijf op intensieve zorgen zal u terug naar een gewone afdeling gebracht worden. Dit kan al na 24 uur. Een langer verblijf is mogelijk, afhankelijk van uw toestand.
Tijdens het transport wordt u gemonitord.
Bij uw aankomst op de verpleegafdeling wordt u zo comfortabel mogelijk geïnstalleerd.
Uw bloeddruk, pols, zuurstofsaturatie en uw temperatuur worden op regelmatige tijdstippen gecontroleerd. U krijgt een telemetrie; dit is een toestel waarmee uw hartritme wordt opgevolgd. Wanneer u ons nodig hebt kan u steeds bellen. Uw bagage wordt op uw kamer gebracht door een medewerker van de afdeling. Wanneer u dat wenst, wordt uw familie opgebeld.
Wanneer u al één dag na de operatie terug naar de afdeling komt, wordt u intensief gevolgd. Iedere twee uur wordt uw bloeddruk, temperatuur, pols en saturatie gecontroleerd alsook het debiet van de thoraxdrains en blaassonde. U zal deze dag nog niet uit bed mogen komen. Vanaf dag twee na de operatie zijn er drie controles per dag.
De dagelijkse verzorging verloop als volgt:
Tussen 7 en 11 uur zal er een verpleegkundige bij u langskomen voor de ochtendverzorging. De eerste dag wordt u nog gewassen in bed, nadien kan dit aan de wastafel of in de douche, afhankelijk van uw toestand.
Uw gewicht wordt dagelijks gecontroleerd.
Uw wonden worden dagelijks gecontroleerd en verzorgd wanneer
nodig.
Uw bloeddruk, pols, temperatuur en saturatie worden 3 maal per dag gecontroleerd
De chirurg of zijn assistent zullen dagelijks bij u langskomen, indien u vragen heeft kan u deze steeds stellen.
De artsen zullen met u zo snel mogelijk een ontslagplanning maken (ontslag valt ongeveer 7 dagen na de operatie).
Tijdens de operatie worden er drains geplaatst, deze zijn voor evacuatie van vocht en lucht en blijven meestal enkele dagen ter plaatse. Zodra er minder of geen vocht en/of lucht meer uit de drains komt, verwijdert de arts de drain. Dagelijks wordt er een longfoto genomen om de drain te controleren.
Tijdens uw verblijf zullen er ook nog regelmatig onderzoeken plaats- vinden: bloedafnames, EKG en longfoto’s. Dit gebeurt om uw toestand nauwlettend op te volgen en eventuele complicaties op te sporen.
Medicatie
Na de operatie is het mogelijk dat uw thuismedicatie wat aangepast wordt. U zal dus op de afdeling niet meer volledig dezelfde medicatie krijgen als thuis. Bij ontslag wordt u een medicatieschema gegeven, samen met de apotheekvoorschriften van het nieuwe medicatiebeleid. Wanneer u vragen hebt rond medicatie kan u deze steeds stellen aan de verpleegkundige of arts.
Telemetrie
Na een hartoperatie zal u altijd een telemetrie dragen. Dit is een zender die uw hartritme meet en registreert via elektroden op de borstkas. De verpleegkundigen kunnen op een beeldscherm uw hartritme in de gaten houden of observeren. De telemetriezenders kunnen draadloos signalen zenden via een netwerk van antennes in het plafond.
Buiten onze afdeling hebben we geen zenderbereik meer, waardoor wij niet meer kunnen observeren of u problemen heeft met uw hartritme. Vandaar zult u bij het verlaten van de afdeling (bijvoorbeeld voor een onderzoek), worden begeleid door een medewerker van het ziekenhuis.
Pijnbehandeling
Na de operatie kan pijn optreden. Dit wordt de postoperatieve pijn genoemd. Pijn kan het genezingsproces vertragen. Daarom is het belangrijk dat onmiddellijk na de operatie, zo nodig zelfs voor de operatie, een goed pijnbeleid gevoerd wordt. Immers, dankzij een goede pijnbehandeling herstelt u beter, wordt de kans op complicaties kleiner en kan de hospitalisatieduur eventueel verkorten. Met een goede pijnstilling ondervindt u als patiënt zo weinig mogelijk hinder van de operatie.
Vanaf het ontwaken op intensieve zorgen zal men op regelmatige tijdstippen vragen uw eventuele pijn met een cijfer tussen 0 en 10 op een pijnschaal aan te geven.
Geen pijn 0 – 1 – 2 – 3 – 4 – 5 – 6 – 7 – 8 – 9 – 10 Ondraaglijke pijn
Afhankelijk van uw pijnbeleving wordt pijnmedicatie toegediend volgens een vooropgesteld schema. Afwijkingen op dit schema zijn mogelijk. Het is heel belangrijk dat u aan de verpleegkundigen laat weten of de pijnstillers goed helpen. Hierdoor kan de pijnmedicatie, indien nodig, tijdig worden aangepast. Hoe langer u wacht met het melden van pijn, hoe moeilijker het is om de pijn degelijk te bestrijden.
Voeding
Na een hartoperatie is het belangrijk extra aandacht te besteden aan uw voeding. Gezonde voeding helpt mee om uw hart en bloedvaten in conditie te houden. Tijdens uw verblijf op de afdeling komt er dagelijks een diëtist(e) langs. De diëtist(e) overloopt met u de voeding in het ziekenhuis en geeft u informatie over uw voeding thuis. U zal hiervoor de nodige brochures van de diëtist(e) ontvangen.
Kinesitherapie
Vanaf het moment dat u wakker wordt op intensieve zorgen zal u begeleid worden door een kinesist. De eerste dag gebeurt dit enkel in bed. De dagen nadien zullen de oefeningen progressief opgedreven worden afhankelijk van uw toestand. De bedoeling is om bij ontslag te kunnen fietsen en de trap op te lopen.
Bij ontslag krijgt u een voorschrift van 20 beurten om thuis dezelfde oefeningen verder te zetten onder leiding van een kinesist. Er is ook de mogelijkheid een revalidatieprogramma te volgen in het ziekenhuis. Voor meer informatie kan u terecht bij uw arts.
De ademhalingstrainer (Cliniflo®) wordt u bezorgd door de kinesist en zal u helpen om langzaam en diep te ademen zodat de longen zich goed uitzetten na de operatie. De snede bij de operatie, de eventuele longcollaps (invallen van longen), de verdoving en de intubatie (aanbrengen van een buis in de luchtpijp voor beademingstoestellen) maken kinesitherapie onontbeerlijk. Het is belangrijk de ademhalingstrainer regelmatig te gebruiken. Hoe u dit moet doen, wordt uitgelegd door de kinesist.
Een sternasafe, een actieve band ter ondersteuning van het sternum wordt als een preventief hulpmiddel direct na de operatie omgedaan.
Deze band zorgt voor een goede ondersteuning rondom de borstkas wat wondpijn zal voorkomen bij oefeningen en hoesten. Dit wordt enkel ge- geven bij mensen die zwaarlijvig zijn of problemen hebben om fluimen op te hoesten. Verder is het steunverband een preventief hulpmiddel bij:
respiratoire complicaties (ademhalingsproblemen)
wondinfecties aan het borstbeen
losliggend borstbeen
wondpijn bij oefeningen en bewegen.
Bij vrouwen met een wat grotere borstomvang kan een goed onder- steunde BH comfort geven, er wordt aangeraden om dag en nacht een beha te dragen. Dit verlaagt de spanning op het litteken, waardoor de wonde minder pijnlijk zal zijn. Het litteken wordt minder breed en dus mooier. De artsen raden aan steeds een BH te voorzien in de bagage die na de operatie gedragen kan worden.
Na het volgen van kinesitherapie thuis (reeks van 4 weken) kan u uw cardiale revalidatie starten in een erkend centrum voor hartrevalidatie naar keuze, mits toestemming van uw cardioloog.
Naast fysieke training krijgt u ook psychosociale begeleiding.
Harva (hartvereniging Aalst) biedt de ideale verderzetting van uw programma. Deze vereniging voor hartpatiënten organiseert trainings- sessies, uitstapjes, wandelingen en voordrachten.
Ontslag uit het ziekenhuis – nazorg thuis
Bij ontslag uit het ziekenhuis krijgt u een afspraak mee voor een controleconsultatie bij de chirurg (binnen de 4 tot 6 weken). Na deze consultatie wordt u verder gevolgd door uw cardioloog en/of huisarts.
Richtlijnen voor thuis
De eerste drie weken na operatie mag u geen ligbad nemen noch zwemmen, om verweking van de wonde te vermijden. Douchen is geen probleem. Na het douchen, mag u de wonde niet droogwrijven, enkel deppen. Zorg er voor dat de wonden altijd goed droog zijn na het wassen.
Verdere wondzorg is thuis in principe niet nodig. Bij wondproblemen in het ziekenhuis moet de wonde thuis verder door een thuisverpleeg- kundige worden verzorgd. U krijgt hiervoor de nodige voorschriften mee.
U mag geen wondkorstjes verwijderen gezien het infectiegevaar. Bij eventuele verandering van de wondtoestand moet u contact opnemen met de huisarts. Wij raden u af poeder of talk te gebruiken, omdat dit de kans op infectie verhoogt. Smeer ook geen zalven op de wonde zolang er nog korstjes aanwezig zijn.
Eventuele hechtingen moeten verwijderd worden door de huisarts. Hiervoor krijgt u van op de afdeling een “schaartje” mee. Wanneer de hechtingen dienen verwijderd te worden, staat in de brief voor de huisarts. Dit is meestal 14 dagen na de operatie.
Er wordt geadviseerd om de eerste 6 maanden tot 1 jaar niet in direct zonlicht te komen met de wonde tenzij met een afdekkend verband of ‘total sunblock’ wordt gebruikt.
De seksuele activiteit na een hartoperatie kan door de ingreep wat beïnvloed worden. Tijdens het vrijen, neemt de hartslag toe en stijgt de bloeddruk. De gemiddelde maximale hartslag en bloeddruk bij seksuele betrekkingen is bij gezonde mensen en hartpatiënten ongeveer hetzelfde. U moet wel rekening houden met een aantal mogelijke gevolgen: verminderd libido, pijnlijke borstkas, angst....
Sommige medicijnen die u neemt, kunnen leiden tot verminderd seksueel verlangen of impotentie. Problemen in verband met seksualiteit kan u bespreken met de arts. Hij kan u raad geven of doorverwijzen.
Uw chirurg adviseert om te wachten om een auto te besturen tot na de controle raadpleging (ongeveer 4 tot 6 weken na uw ontslag uit het ziekenhuis). U kunt als passagier wel steeds meerijden. Er is geen medische reden waarom u geen gordel kunt dragen. Het dragen van de gordel blijft dan ook verplicht.
Raadpleeg ook steeds de website van het Belgisch Instituut voor Verkeersveiligheid: www.bivv.be.
Werkhervatting
De meeste patiënten met een beroepsactiviteit kunnen hun vroegere bezigheden hervatten. Het ogenblik en de wijze waarop u uw werk hervat, bespreekt u samen met uw huisarts, de chirurg, de adviserende arts van de mutualiteit, controlearts en de arbeidsgeneesheer. Dit is in het algemeen mogelijk 2 tot 4 maanden na de operatie, afhankelijk van eventuele nabehandeling.
Deeltijdse werkhervatting omwille van medische reden is ook een mogelijkheid.
Voor verdere informatie kan u terecht bij de sociaal verpleegkundige.
Op vakantie?
In principe mag u afhankelijk van uw toestand na de controle afspraak bij de chirurg (4 tot 6 weken na uw ontslag uit het ziekenhuis) op vakantie. Wel wordt gedurende de eerste 2 maanden reizen met het vliegtuig afgeraden. Uw arts zal de verschillende vakantiemogelijkheden met u kunnen bespreken, rekening houdend met uw gezondheids- toestand. Bespreek uw plannen met hem en volg zijn raad op indien hij aarzelend staat tegenover bepaalde activiteiten.
Aandachtspunten op vakantie:
Vermijd grote hitte.
Het litteken mag de eerste 6 maanden tot een jaar na de ingreep niet blootgesteld worden aan de zon, om woekering van littekenweefsel te vermijden.
Elk vervoermiddel is toegestaan, een vliegreis is enkel toegestaan na akkoord van de chirurg.
Denk aan uw voeding.
Zorg voor voldoende medicatie, neem eventueel bijsluiters mee.
Neem eventueel het operatieverslag mee.
Ondersteuning
Hebt u na het ziekenhuisverblijf nog verzorging nodig, dan verwijzen wij door naar de bestaande thuiszorgdiensten. Voor verdere verzorging kan contact opgenomen worden met de thuisverpleging.
De uitleendienst van het ziekenfonds stelt materiaal ter beschikking zoals een ziekenhuisbed, toiletstoel, oefenfiets, personenalarmsysteem...
De poetsdienst of dienst voor gezins-en bejaardenhulp biedt hulp als de huishoudelijke taken een belasting zijn na een ziekenhuisverblijf. Ook warme maaltijden aan huis is een mogelijkheid.
Is de thuissituatie zelf niet bevorderlijk voor herstel, kan men een aanvraag doen voor een zorgverblijf. Ook een kortverblijf in een rustoord behoort tot de mogelijkheden. Belangrijk is de aanvraag tijdig te doen; dit kan al voor de opname in het ziekenhuis, zodat alles vlotter kan afgesproken worden.
Indien het herstel trager verloopt en de zelfredzaamheid en mobiliteit beperkt zijn, kan men op medisch advies een verdere hospitalisatie aangevraagd worden in een daarvoor aangewezen revalidatiedienst (of SP-dienst) in een ziekenhuis.
Rookstopkliniek: stoppen met roken? Een wijze beslissing!
Iedereen weet dat roken de gezondheid ernstige schade toebrengt. Roken is mede verantwoordelijk voor het veroorzaken en het in stand houden van hart- en vaatproblemen. Door te stoppen met roken verminder je de kans om nieuwe, ernstige, bijkomende gezondheids- problemen te krijgen of de reeds bestaande problemen te verergeren.
Is het tot nog toe niet gelukt om te stoppen met roken of rookstop vol te houden, dan kan u hulp en ondersteuning krijgen:
Via de rookstopkliniek van het OLV-Ziekenhuis. Voor een afspraak belt u naar het nummer 053/72. 88. 95.
Via een erkend tabacoloog bij u in de buurt. Adressen en contactgegevens van de erkende tabacologen vind je op de site http://www.vrgt.be/.
Via tabakstop: http://www.tabakstop.be
Meer informatie kan u terugvinden in de uitgebreide informatiebrochure voor patiënten met een hartoperatie.
Er is een dienst Cardiale heelkunde in elk van onze drie campussen
Meer informatie over hartoperaties vindt u hier.
Klepoperaties
Waarom deze ingreep
Er zijn twee belangrijke klepziekten te onderscheiden:
Kleppen die minder goed bloed doorlaten omdat de klepblaadjes verhard (bv. verkalkt) of aan elkaar gegroeid zijn. De vlotte doorstroom van het bloed wordt belemmerd door het slecht openen van de hartklep (klepstenose).
Kleppen die niet goed afsluiten. Hierdoor wordt het bloed onvoldoende verder gepompt waar- door er steeds een gedeelte van het bloed terugvloeit. Dit noemt men klepinsufficiëntie of klepregurgitatie.
Klepgebreken kunnen:
aangeboren zijn,
het gevolg zijn van ziekten (vb.: acuut reuma),
het gevolg zijn van infecties door bacteriën (vb.: endocarditis),
het gevolg zijn van een infarct,
of het gevolg zijn van het verouderingsproces.
De hartklep kan hierdoor geleidelijk krimpen, verslappen of verharden waardoor ze onvoldoende opent of sluit.
Een operatie aan de klep is aangewezen bij klachten en symptomen, ernstige vernauwing, ernstige lekkage of infectie van de hartkleppen.
Voorbereiding op Klepchirurgie
In voorbereiding kunnen volgende onderzoeken nodig zijn:
Bloedonderzoek
Radiografie van de borstkas
Elektrocardiogram
Urineonderzoek
Longfunctie onderzoek
Consultatie bij de tandarts indien u aan de kleppen wordt geopereerd
Echografie van het hart
Echografie van de halsslagader
Indien nodig Coronarografie
Afhankelijk van de resultaten en de ernst van de aandoening wordt er een datum gepland voor de operatie. Tijdens de consultatie zal u ook indien nodig uw toestemming op papier moeten geven voor de voor- gestelde behandeling (informed consent).
Opname in het ziekenhuis
U wordt meestal de dag vóór uw operatie opgenomen. Tijdens de week wordt u verwacht om 11 uur op de verpleegafdeling. Op zon- en feest- dagen om 14 uur.
U hoeft niet nuchter binnen te komen, tenzij anders doorgegeven.
Uw gebruikelijke medicatie mag u de dag vóór de operatie nog verder in- nemen, met uitzondering van bloedverdunners (Marcoumar®, Marevan®, Sintrom®, Asaflow®, Cardio-aspirine®, Persantine®, Ticlid®, Plavix®, Sintrom®, Brilique®, Effient®, Pradaxa®, Xarelto®, Eliquis®) en orale anti diabetica (Glucophage®® of Metformax®).
Gelieve te melden of u bepaalde aandoeningen of voedingsgewoonten heeft waarmee we rekening moeten houden. Bijvoorbeeld: diabetes, allergie, epilepsie, bepaald dieet,...
Aangezien u na de operatie meestal wordt opgenomen op een andere kamer, vragen we u nog geen koffers uit te pakken vóór de operatie.
Op de kamer zal de verpleegkundige u een pakketje bezorgen bestaande uit 2 handdoeken, 2 washandjes, een operatiehemd en mondspoeling.
Deze handdoeken en washandjes mag u gebruiken vóór de operatie, zodat u uw eigen handdoeken niet nat dient weg te bergen. Na het poetsen van de tanden dient u met de mondspoeling de avond vóór en de ochtend van de operatie uw mond te spoelen.
Tussen 11 en 14u wordt er gevraagd om op de kamer te verblijven. In deze periode zal de kinesist langskomen om u uitleg te verschaffen over de ademhalings- en bewegingsoefeningen na de operatie. Ook de sociaal verpleegkundige komt langs. Tijdens deze periode wordt u ook onthaard door een medewerker van de afdeling.
Na de operatie gaat u naar de dienst intensieve zorgen, uw bagage wordt hier bijgehouden in een afgesloten ruimte. Het is wel aangeraden om vóór uw operatie indien mogelijk geen grote hoeveelheden bagage mee te brengen. Wanneer u na uw verblijf op intensieve zorgen terug naar de afdeling komt, kan uw familie de rest van de bagage mee- brengen.
De verpleegkundige zal u een lavement toedienen en met u uw medicatie overlopen die u de dag van operatie mag innemen.
Hij/zij zal u ook zeggen wanneer uw operatie de volgende dag doorgaat (om 07.30 uur of in de loop van de dag). Wanneer uw operatie in de loop van de dag gepland is, kunnen we u niet exact meedelen wanneer de operatie zal doorgaan. Dit tijdstip is immers afhankelijk van de duur van de operatie die vóór u plaatsheeft.
‘s Avonds komt ook de dokter-assistent van de afdeling bij u langs voor een klinisch onderzoek, evenals een dokter anesthesist die met u de verdoving tijdens de operatie zal bespreken.
De verpleegkundige zal u op voorhand een vragenlijst geven om in te vullen. Op deze manier beschikt de dokter-anesthesist over alle nodige informatie.
De dokter-anesthesist bepaalt ook welke slaapmedicatie u mag innemen de avond vóór uw operatie.
Deze medicatie zal door de avondverpleegkundige na 20 uur aan u bezorgd worden. U dient dus zelf geen slaapmedicatie in te nemen.
Vergeet niet uw tanden te poetsen en de mond te spoelen.
Wanneer uw operatie gepland is om 07.30 uur zal de nachtverpleeg- kundige u wekken rond 06.00 uur. Dan krijgt u de tijd om zich te wassen, uw tanden te poetsen en de mond te spoelen. U doet uw operatiehemdje aan zonder enig andere kledij, juwelen, bril, gehoorapparaat,... Vergeet desgevallend niet ook uw kunstgebit te verwijderen.
Zorg dat alle persoonlijke bezittingen ingepakt zijn. Enkel de ademhalingstrainer en mondspoeling legt u op uw bed.
De verpleegkundige zal u nog een kalmeringsmiddel brengen, dat u met een klein slokje water mag innemen. Blijf na de inname van deze medicatie in uw bed. De medicatie kan u immers draaierig maken.
U moet gedurende de hele dag nuchter blijven.
Ingreep
De operatie is mogelijk via het openmaken van de borstkas of via een kleine incisie (snede) tussen de ribben, dit hangt ervan af welke klep precies moet vervangen worden. Tijdens de operatie kan men een klep vervangen of herstellen.
Bij het herstellen van de klep (plastie) blijft de eigen klep bewaard. Meestal wordt er bij herstel van de klep ook een ring geplaatst ter ondersteuning van de reparatie (zie figuur 1). De stollingsremmende medicatie kan meestal gestopt worden na een zestal weken, steeds in overleg met uw arts. Daarna wordt een bloedplaatjesremmer gestart.
Bij gebruik van het bloedvat uit het been of de onderarm worden deze enerzijds vastgehecht op de aorta (de grote lichaamsslagader vanwaar ook de kroonslagaders ontspringen) en anderzijds op de kroonslagader zelf, voorbij de vernauwing.
De borstslagader wordt langs één uiteinde losgemaakt en vervolgens verschoven en vastgehecht op de kroonslagader.
Wanneer reparatie onmogelijk is, zal worden overgegaan tot implantatie van een klepprothese:
Een mechanische kunstklep
Een biologische klep
Mechanische kunstklep
De “Bileaflet prothese” is de meest frequent geplaatste kunstklep bij jongere patiënten. Ze bestaat uit twee kantelende schijfjes
en is gemaakt uit koolstof.
Het voordeel van deze kunstkleppen is dat zij duurzaam zijn. Daar staat tegenover dat de patiënt levenslang stollingsremmende geneesmiddelen moet innemen en regelmatig de toestand van zijn bloedstolling moet laten controleren.
Mechanische klep
De mechanische klep is nagenoeg niet hoorbaar, het tikken wordt dus meestal niet als hinderlijk ervaren.
Biologische kunstklep
Xenograft: donorklep van dierlijke oorsprong (varken of rund). Deze kunstklep wordt het meest geplaatst bij oudere mensen
Homograft: dit is een klep afkomstig van menselijke donoren, deze zijn weinig beschikbaar.
Autograft: dit zijn kleppen afkomstig van de patiënt zelf; vb.: vervanging van de aortaklep door de eigen pulmonalis-klep, waarna een homograft wordt aangebracht op de plaats van de verwijderde pulmonalis-klep (Ross-procedure).
Deze kleppen hebben als voordeel dat de patiënt niet altijd bloed verdunnende medicatie hoeft te gebruiken en dat de klep niet hoorbaar is. Het nadeel is een mogelijke slijtage op langere termijn.
Bij vragen in verband met de klepkeuze (mechanisch of biologisch) kan u steeds bij de arts terecht, de voor en nadelen van de klep worden ook steeds met hem besproken.
Risico’s en mogelijke alternatieven
Elke operatie brengt risico’s met zich mee. Enkele mogelijke risico’s na een hartoperatie zijn: bloedingen, ritmestoornissen, wondinfecties, loslaten van het borstbeen, nierinsufficiëntie en longinfecties. Wanneer u met vragen zit in verband met de risico’s van de operatie kan u steeds terecht bij de arts. Hij zal dit steeds uitgebreid met u bespreken.
Resultaat en kans op succes
Met voeding kan u het risico op hart- en vaatziekten verlagen en uw bloeddruk onder controle houden. Gezond eten is de eerste stap naar genezing én preventie.
Veel mensen hebben een te hoog cholesterolgehalte (hyper- cholesterolemie) wat schadelijk is voor de bloedvaten. Vaak wordt dit laattijdig opgemerkt, wanneer er reeds gezondheidsklachten zijn.
Daarnaast hebben veel mensen ook een te hoge bloeddruk (hyper- tensie). Ook deze factor verhoogt het risico op hart- en vaatziekten, terwijl er geen uitgesproken symptomen zijn.
Het strikt opvolgen van het medicatiebeleid maakt de kans op succes groter.
Over roken kunnen we kort zijn: STOP met roken. Rokers die na een infarct blijven roken, hebben dubbel zoveel kans op een tweede infarct dan zij die stoppen met roken. Wanneer u hierover meer informatie wil, kan u terecht bij de rookstopkliniek.
Meteen na de ingreep
Na de ingreep zal men u onder narcose naar de afdeling intensieve zorgen brengen. Daar zal men u, van zodra alles stabiel is, wakker maken. Gedurende deze periode zal u reeds medicatie tegen de pijn krijgen zodat u bij het wakker worden bijna pijnvrij zal zijn. Ook ademen zal beter gaan.
Het ademen zal dan nog verlopen via een buisje in de keel, het duurt ongeveer 15 minuten voordat deze buis verwijderd wordt. Tijdens deze 15 minuten kan u nog niet spreken en is het aan te raden om zo rustig mogelijk in en uit te ademen. Na het verwijderen van het buisje is het terug mogelijk om te spreken. U krijgt wel nog zuurstof via een neusbril, om u te ondersteunen.
De ademhalingsoefeningen die vooraf/preoperatief worden aangeleerd door de kinesist, zijn dus heel belangrijk. Deze oefeningen hebben tot doel:
Verbeteren van de ventilatie van de verschillende longdelen.
Infecties vermijden door het ophoesten van fluimen.
Naast de beademing zal u op intensieve zorgen nog een katheter in uw hals, pols en blaas hebben. Ook zullen er thoraxdrains aanwezig zijn die ervoor zorgen dat wondvocht en lucht uit de borstkast kunnen worden afgevoerd.
Een hartoperatie is een ingrijpende gebeurtenis voor uw lichaam. Het is dan ook nodig dat u onder een voortdurend toezicht staat. Om dit toe- zicht zo optimaal mogelijk te laten verlopen, doet men beroep op verschillende apparaten. Uw hartritme, bloeddruk, saturatie en pols- frequentie zullen doorlopend gecontroleerd worden door een monitor. Er zal steeds een verpleegkundige en een dokter aanwezig zijn - 24 op 24u.
U zal volgens een vast schema al de nodige medicatie krijgen. Naast het schema dat wij hanteren om de pijn zo goed mogelijk tegen te gaan, is het mogelijk om nog iets extra bij te vragen mocht de medicatie onvoldoende zijn. De dag na de ingreep zal de dokter u in de voormiddag onderzoeken en beslissen of u reeds naar uw kamer op de gewone verpleegafdeling terug kan. Zo ja, dan is de verhuis voorzien nog dezelfde voormiddag of kort na de middag. Zo niet, dan blijft u nog een dag op de dienst intensieve zorgen en zal men de volgende dag dezelfde werkwijze volgen.
Rusten is tijdens uw verblijf op intensieve niet altijd even gemakkelijk, allerlei toestellen zullen af en toe alarm geven tracht daar rustig bij te blijven, de dokters en verpleegkundigen volgen dit alles voor u op. Bij vragen kan u steeds bij hen terecht.
Naar de verpleegafdeling
Na uw verblijf op intensieve zorgen zal u terug naar een gewone afdeling gebracht worden. Dit kan al na 24 uur. Een langer verblijf is mogelijk, afhankelijk van uw toestand.
Tijdens het transport wordt u gemonitord.
Bij uw aankomst op de verpleegafdeling wordt u zo comfortabel mogelijk geïnstalleerd.
Uw bloeddruk, pols, zuurstofsaturatie en uw temperatuur worden op regelmatige tijdstippen gecontroleerd. U krijgt een telemetrie; dit is een toestel waarmee uw hartritme wordt opgevolgd. Wanneer u ons nodig hebt kan u steeds bellen. Uw bagage wordt op uw kamer gebracht door een medewerker van de afdeling. Wanneer u dat wenst, wordt uw familie opgebeld.
Wanneer u al één dag na de operatie terug naar de afdeling komt, wordt u intensief gevolgd. Iedere twee uur wordt uw bloeddruk, temperatuur, pols en saturatie gecontroleerd alsook het debiet van de thoraxdrains en blaassonde. U zal deze dag nog niet uit bed mogen komen. Vanaf dag twee na de operatie zijn er drie controles per dag.
De dagelijkse verzorging verloop als volgt:
Tussen 7 en 11 uur zal er een verpleegkundige bij u langskomen voor de ochtendverzorging. De eerste dag wordt u nog gewassen in bed, nadien kan dit aan de wastafel of in de douche, afhankelijk van uw toestand.
Uw gewicht wordt dagelijks gecontroleerd.
Uw wonden worden dagelijks gecontroleerd en verzorgd wanneer
nodig.
Uw bloeddruk, pols, temperatuur en saturatie worden 3 maal per dag gecontroleerd
De chirurg of zijn assistent zullen dagelijks bij u langskomen, indien u vragen heeft kan u deze steeds stellen.
De artsen zullen met u zo snel mogelijk een ontslagplanning maken (ontslag valt ongeveer 7 dagen na de operatie).
Tijdens de operatie worden er drains geplaatst, deze zijn voor evacuatie van vocht en lucht en blijven meestal enkele dagen ter plaatse. Zodra er minder of geen vocht en/of lucht meer uit de drains komt, verwijdert de arts de drain. Dagelijks wordt er een longfoto genomen om de drain te controleren.
Tijdens uw verblijf zullen er ook nog regelmatig onderzoeken plaats- vinden: bloedafnames, EKG en longfoto’s. Dit gebeurt om uw toestand nauwlettend op te volgen en eventuele complicaties op te sporen.
Medicatie
Na de operatie is het mogelijk dat uw thuismedicatie wat aangepast wordt. U zal dus op de afdeling niet meer volledig dezelfde medicatie krijgen als thuis. Bij ontslag wordt u een medicatieschema gegeven, samen met de apotheekvoorschriften van het nieuwe medicatiebeleid. Wanneer u vragen hebt rond medicatie kan u deze steeds stellen aan de verpleegkundige of arts.
Telemetrie
Na een hartoperatie zal u altijd een telemetrie dragen. Dit is een zender die uw hartritme meet en registreert via elektroden op de borstkas. De verpleegkundigen kunnen op een beeldscherm uw hartritme in de gaten houden of observeren. De telemetriezenders kunnen draadloos signalen zenden via een netwerk van antennes in het plafond.
Buiten onze afdeling hebben we geen zenderbereik meer, waardoor wij niet meer kunnen observeren of u problemen heeft met uw hartritme. Vandaar zult u bij het verlaten van de afdeling (bijvoorbeeld voor een onderzoek), worden begeleid door een medewerker van het ziekenhuis.
Pijnbehandeling
Na de operatie kan pijn optreden. Dit wordt de postoperatieve pijn genoemd. Pijn kan het genezingsproces vertragen. Daarom is het belangrijk dat onmiddellijk na de operatie, zo nodig zelfs voor de operatie, een goed pijnbeleid gevoerd wordt. Immers, dankzij een goede pijnbehandeling herstelt u beter, wordt de kans op complicaties kleiner en kan de hospitalisatieduur eventueel verkorten. Met een goede pijnstilling ondervindt u als patiënt zo weinig mogelijk hinder van de operatie.
Vanaf het ontwaken op intensieve zorgen zal men op regelmatige tijdstippen vragen uw eventuele pijn met een cijfer tussen 0 en 10 op een pijnschaal aan te geven.
Geen pijn 0 – 1 – 2 – 3 – 4 – 5 – 6 – 7 – 8 – 9 – 10 Ondraaglijke pijn
Afhankelijk van uw pijnbeleving wordt pijnmedicatie toegediend volgens een vooropgesteld schema. Afwijkingen op dit schema zijn mogelijk. Het is heel belangrijk dat u aan de verpleegkundigen laat weten of de pijnstillers goed helpen. Hierdoor kan de pijnmedicatie, indien nodig, tijdig worden aangepast. Hoe langer u wacht met het melden van pijn, hoe moeilijker het is om de pijn degelijk te bestrijden.
Voeding
Na een hartoperatie is het belangrijk extra aandacht te besteden aan uw voeding. Gezonde voeding helpt mee om uw hart en bloedvaten in conditie te houden. Tijdens uw verblijf op de afdeling komt er dagelijks een diëtist(e) langs. De diëtist(e) overloopt met u de voeding in het ziekenhuis en geeft u informatie over uw voeding thuis. U zal hiervoor de nodige brochures van de diëtist(e) ontvangen.
Kinesitherapie
Vanaf het moment dat u wakker wordt op intensieve zorgen zal u begeleid worden door een kinesist. De eerste dag gebeurt dit enkel in bed. De dagen nadien zullen de oefeningen progressief opgedreven worden afhankelijk van uw toestand. De bedoeling is om bij ontslag te kunnen fietsen en de trap op te lopen.
Bij ontslag krijgt u een voorschrift van 20 beurten om thuis dezelfde oefeningen verder te zetten onder leiding van een kinesist. Er is ook de mogelijkheid een revalidatieprogramma te volgen in het ziekenhuis. Voor meer informatie kan u terecht bij uw arts.
De ademhalingstrainer (Cliniflo®) wordt u bezorgd door de kinesist en zal u helpen om langzaam en diep te ademen zodat de longen zich goed uitzetten na de operatie. De snede bij de operatie, de eventuele longcollaps (invallen van longen), de verdoving en de intubatie (aanbrengen van een buis in de luchtpijp voor beademingstoestellen) maken kinesitherapie onontbeerlijk. Het is belangrijk de ademhalingstrainer regelmatig te gebruiken. Hoe u dit moet doen, wordt uitgelegd door de kinesist.
Een sternasafe, een actieve band ter ondersteuning van het sternum wordt als een preventief hulpmiddel direct na de operatie omgedaan.
Deze band zorgt voor een goede ondersteuning rondom de borstkas wat wondpijn zal voorkomen bij oefeningen en hoesten. Dit wordt enkel ge- geven bij mensen die zwaarlijvig zijn of problemen hebben om fluimen op te hoesten. Verder is het steunverband een preventief hulpmiddel bij:
respiratoire complicaties (ademhalingsproblemen)
wondinfecties aan het borstbeen
losliggend borstbeen
wondpijn bij oefeningen en bewegen.
Bij vrouwen met een wat grotere borstomvang kan een goed onder- steunde BH comfort geven, er wordt aangeraden om dag en nacht een beha te dragen. Dit verlaagt de spanning op het litteken, waardoor de wonde minder pijnlijk zal zijn. Het litteken wordt minder breed en dus mooier. De artsen raden aan steeds een BH te voorzien in de bagage die na de operatie gedragen kan worden.
Na het volgen van kinesitherapie thuis (reeks van 4 weken) kan u uw cardiale revalidatie starten in een erkend centrum voor hartrevalidatie naar keuze, mits toestemming van uw cardioloog.
Naast fysieke training krijgt u ook psychosociale begeleiding.
Harva (hartvereniging Aalst) biedt de ideale verderzetting van uw programma. Deze vereniging voor hartpatiënten organiseert trainings- sessies, uitstapjes, wandelingen en voordrachten.
Ontslag uit het ziekenhuis – nazorg thuis
Bij ontslag uit het ziekenhuis krijgt u een afspraak mee voor een controleconsultatie bij de chirurg (binnen de 4 tot 6 weken). Na deze consultatie wordt u verder gevolgd door uw cardioloog en/of huisarts.
Het is aangeraden dat u zich regelmatig weegt. Indien uw gewicht op korte tijd toeneemt zonder veranderde eetgewoonten, dan neemt u best contact op met uw huisarts. Dit kan er namelijk op wijzen dat u teveel vocht ophoudt. Vaak wordt u dan ook kortademig
Bij uw ontslag krijgt u een brief mee met een overzicht van de medicatie, alsook een medicatievoorschrift. Wanneer u vragen heeft, stel ze gerust aan arts of verpleegkundige. U mag nooit zelf medicatie wijzigen of bijkomende medicatie nemen. Raadpleeg altijd eerst uw huisarts.
Richtlijnen voor thuis
De eerste drie weken na operatie mag u geen ligbad nemen noch zwemmen, om verweking van de wonde te vermijden. Douchen is geen probleem. Na het douchen, mag u de wonde niet droogwrijven, enkel deppen. Zorg er voor dat de wonden altijd goed droog zijn na het wassen.
Verdere wondzorg is thuis in principe niet nodig. Bij wondproblemen in het ziekenhuis moet de wonde thuis verder door een thuisverpleeg- kundige worden verzorgd. U krijgt hiervoor de nodige voorschriften mee.
U mag geen wondkorstjes verwijderen gezien het infectiegevaar. Bij eventuele verandering van de wondtoestand moet u contact opnemen met de huisarts. Wij raden u af poeder of talk te gebruiken, omdat dit de kans op infectie verhoogt. Smeer ook geen zalven op de wonde zolang er nog korstjes aanwezig zijn.
Eventuele hechtingen moeten verwijderd worden door de huisarts. Hiervoor krijgt u van op de afdeling een “schaartje” mee. Wanneer de hechtingen dienen verwijderd te worden, staat in de brief voor de huisarts. Dit is meestal 14 dagen na de operatie.
Er wordt geadviseerd om de eerste 6 maanden tot 1 jaar niet in direct zonlicht te komen met de wonde tenzij met een afdekkend verband of ‘total sunblock’ wordt gebruikt.
De seksuele activiteit na een hartoperatie kan door de ingreep wat beïnvloed worden. Tijdens het vrijen, neemt de hartslag toe en stijgt de bloeddruk. De gemiddelde maximale hartslag en bloeddruk bij seksuele betrekkingen is bij gezonde mensen en hartpatiënten ongeveer hetzelfde. U moet wel rekening houden met een aantal mogelijke gevolgen: verminderd libido, pijnlijke borstkas, angst....
Sommige medicijnen die u neemt, kunnen leiden tot verminderd seksueel verlangen of impotentie. Problemen in verband met seksualiteit kan u bespreken met de arts. Hij kan u raad geven of doorverwijzen.
Uw chirurg adviseert om te wachten om een auto te besturen tot na de controle raadpleging (ongeveer 4 tot 6 weken na uw ontslag uit het ziekenhuis). U kunt als passagier wel steeds meerijden. Er is geen medische reden waarom u geen gordel kunt dragen. Het dragen van de gordel blijft dan ook verplicht.
Raadpleeg ook steeds de website van het Belgisch Instituut voor Verkeersveiligheid: www.bivv.be.
Werkhervatting
De meeste patiënten met een beroepsactiviteit kunnen hun vroegere bezigheden hervatten. Het ogenblik en de wijze waarop u uw werk hervat, bespreekt u samen met uw huisarts, de chirurg, de adviserende arts van de mutualiteit, controlearts en de arbeidsgeneesheer. Dit is in het algemeen mogelijk 2 tot 4 maanden na de operatie, afhankelijk van eventuele nabehandeling.
Deeltijdse werkhervatting omwille van medische reden is ook een mogelijkheid.
Voor verdere informatie kan u terecht bij de sociaal verpleegkundige.
Op vakantie?
In principe mag u afhankelijk van uw toestand na de controle afspraak bij de chirurg (4 tot 6 weken na uw ontslag uit het ziekenhuis) op vakantie. Wel wordt gedurende de eerste 2 maanden reizen met het vliegtuig afgeraden. Uw arts zal de verschillende vakantiemogelijkheden met u kunnen bespreken, rekening houdend met uw gezondheids- toestand. Bespreek uw plannen met hem en volg zijn raad op indien hij aarzelend staat tegenover bepaalde activiteiten.
Aandachtspunten op vakantie:
Vermijd grote hitte.
Het litteken mag de eerste 6 maanden tot een jaar na de ingreep niet blootgesteld worden aan de zon, om woekering van littekenweefsel te vermijden.
Elk vervoermiddel is toegestaan, een vliegreis is enkel toegestaan na akkoord van de chirurg.
Denk aan uw voeding.
Zorg voor voldoende medicatie, neem eventueel bijsluiters mee.
Neem eventueel het operatieverslag mee.
Ondersteuning
Hebt u na het ziekenhuisverblijf nog verzorging nodig, dan verwijzen wij door naar de bestaande thuiszorgdiensten. Voor verdere verzorging kan contact opgenomen worden met de thuisverpleging.
De uitleendienst van het ziekenfonds stelt materiaal ter beschikking zoals een ziekenhuisbed, toiletstoel, oefenfiets, personenalarmsysteem...
De poetsdienst of dienst voor gezins-en bejaardenhulp biedt hulp als de huishoudelijke taken een belasting zijn na een ziekenhuisverblijf. Ook warme maaltijden aan huis is een mogelijkheid.
Is de thuissituatie zelf niet bevorderlijk voor herstel, kan men een aanvraag doen voor een zorgverblijf. Ook een kortverblijf in een rustoord behoort tot de mogelijkheden. Belangrijk is de aanvraag tijdig te doen; dit kan al voor de opname in het ziekenhuis, zodat alles vlotter kan afgesproken worden.
Indien het herstel trager verloopt en de zelfredzaamheid en mobiliteit beperkt zijn, kan men op medisch advies een verdere hospitalisatie aangevraagd worden in een daarvoor aangewezen revalidatiedienst (of SP-dienst) in een ziekenhuis.
Rookstopkliniek: stoppen met roken? Een wijze beslissing!
Iedereen weet dat roken de gezondheid ernstige schade toebrengt. Roken is mede verantwoordelijk voor het veroorzaken en het in stand houden van hart- en vaatproblemen. Door te stoppen met roken verminder je de kans om nieuwe, ernstige, bijkomende gezondheids- problemen te krijgen of de reeds bestaande problemen te verergeren.
Is het tot nog toe niet gelukt om te stoppen met roken of rookstop vol te houden, dan kan u hulp en ondersteuning krijgen:
Via de rookstopkliniek van het OLV-Ziekenhuis. Voor een afspraak belt u naar het nummer 053/72. 88. 95.
Via een erkend tabacoloog bij u in de buurt. Adressen en contactgegevens van de erkende tabacologen vind je op de site http://www.vrgt.be/.
Via tabakstop: http://www.tabakstop.be
Meer informatie kan u terugvinden in de uitgebreide informatiebrochure voor patiënten met een hartoperatie.
Er is een dienst Cardiale heelkunde in elk van onze drie campussen.
Meer informatie over hartoperaties vindt u hier.
OPCAB
(Off Pump Coronary Artery Bypass)
Waarom deze ingreep
Bij coronaire ziekte (aantasting aan de kransslagaders) spreekt men ook over één-, twee-, drietaksziekte. Er zijn 3 coronaire hoofdtakken: een rechterkransslagader, een linker coronair die zich splitst in een tak die de voorwand van het hart bevloeit en een tak die over de achterzijde loopt.
Risicofactoren
Te hoge cholesterol
Roken
Hoge bloeddruk
Gebrek aan beweging
Zwaarlijvigheid
Stress
Familiale aanleg
Geslacht: mannen hebben meer kans dan vrouwen. § Suikerziekte
Leeftijd
Ontstaan en verloop
De eerste aantasting van de kransslagader of coronair is meestal een heel kleine beschadiging van de gladde binnenwand van het bloedvat, waarbij het lichaam probeert die beschadiging te herstellen.
Bloedplaatjes klonteren op de beschadigde plaats samen en vormen een trombus of klonter. Geleidelijk dringen ook andere stoffen, waaronder vetten, in de klonter binnen. De meest bekende stof is cholesterol. Er ontstaat een brijachtige massa waarin zich later ook kalk kan afzetten. Aan deze atheroombrij ontleent het proces zijn naam: atheromatose. Het bloedvat wordt nauwer op de plaats van de klonter. Dit proces noemt atheromatose.
Zolang er genoeg bloed door het bloedvat gaat en er dus voldoende zuurstof in de hartspier komt merkt men niets van een vernauwing. De problemen beginnen bij zuurstoftekort, als de hartspier bijvoorbeeld extra werk moet leveren. Dat kan zijn bij fysieke inspanning, maar ook bij emoties, na een maaltijd, bij koude temperaturen...
Angina pectoris (angor)
Ten gevolge van de vernauwing laten de kransslagaders onvoldoende bloed door. De behoefte aan zuurstof is groter dan het aanbod. Een beklemmend pijnlijk gevoel in de borstkas, soms uitstralend naar armen, hals, rug en maag, kan zo ontstaan. Die pijn noemt men angina pectoris of angor. Een pijnaanval duurt maximum 10 minuten en verdwijnt bij rust of door de inname van vaatverwijdende medicatie, een pilletje onder de tong.
Angina pectoris kan jarenlang stabiel blijven zonder verwikkelingen. Anderzijds kan de pijn ook steeds vaker voorkomen, langer duren, bij steeds lichtere inspanningen optreden of zelfs in rust of ‘s nachts. Dit wijst op een evolutie van de vernauwing. Omdat een hartinfarct een mogelijk gevolg kan zijn, is het belangrijk zo spoedig mogelijk een dokter te raadplegen.
Hartinfarct
Bij atheromatose kan de doorgang van het bloedvat zo klein worden dat de kransslagader volledig afgesloten wordt. De “afsluiting” kan ook door een bloedklonter of een spasme gebeuren. Het gedeelte van het hart dat zich achter de vernauwing bevindt, krijgt dan geen voedingsstoffen en zuurstof meer, de hartspiercellen sterven af. Wanneer dit gebeurt, spreken we van een hartinfarct.
In tegenstelling tot angor treedt hier wel beschadiging van de hartspier op. Het afgestorven spierweefsel wordt geleidelijk omgezet tot litteken- weefsel, dat in de toekomst geen bijdrage meer levert aan de pompwerking van het hart.
In bepaalde gevallen worden er collateralen gevormd. Er ontwikkelen zich zijtakken aan de kransslagader, waardoor het getroffen gedeelte
Op het ogenblik van het infarct voelt men een hevige, beklemmende pijn achter in de borststreek, soms uitstralend naar de armen, de rug of de nek. Ook braak- neigingen en hevig zweten kunnen zich voordoen. Niet alle klachten komen samen voor. De pijn verdwijnt niet in rusttoestand, in tegenstelling tot de klachten bij angor. Een infarct kan zowel bij inspanning ontstaan als in rust of bij hevige emotie. De hevigheid van de pijn zegt niets over de grootte van het infarct: een klein infarct kan gepaard gaan met hevige pijnen terwijl een groot infarct niet altijd veel pijn geeft.
Behandelingen
De behandeling van coronaire ziekte kan als volgt gebeuren:
met medicatie
d.m.v. een coronaire dilatatie
via stenting
via hartchirurgie (bypass – overbrugging)
Indien na de coronarografie blijkt dat de patiënt noch met medicatie noch met een dilatatie of stent kan behandeld worden, kan hartchirurgie overwogen worden. Bij een bypassoperatie wordt de vernauwing in de kransslagader “overbrugd”. Het bloed gaat langs een omweg (bypass) tot voorbij de vernauwing. Hierbij zijn er verschillende operatietechnieken mogelijk. Hier betreft het OPCAB (off pump coronary artery bypass).
Voorbereiding op OPCAB
In voorbereiding kunnen volgende onderzoeken nodig zijn:
Bloedonderzoek
Radiografie van de borstkas
Elektrocardiogram
Urineonderzoek
Longfunctie onderzoek
Consultatie bij de tandarts indien u aan de kleppen wordt geopereerd
Echografie van het hart
Echografie van de halsslagader
Indien nodig Coronarografie
Afhankelijk van de resultaten en de ernst van de aandoening wordt er een datum gepland voor de operatie. Tijdens de consultatie zal u ook indien nodig uw toestemming op papier moeten geven voor de voor- gestelde behandeling (informed consent).
Opname in het ziekenhuis
U wordt meestal de dag vóór uw operatie opgenomen. Tijdens de week wordt u verwacht om 11 uur op de verpleegafdeling. Op zon- en feest- dagen om 14 uur.
U hoeft niet nuchter binnen te komen, tenzij anders doorgegeven.
Uw gebruikelijke medicatie mag u de dag vóór de operatie nog verder in- nemen, met uitzondering van bloedverdunners (Marcoumar®, Marevan®, Sintrom®, Asaflow®, Cardio-aspirine®, Persantine®, Ticlid®, Plavix®, Sintrom®, Brilique®, Effient®, Pradaxa®, Xarelto®, Eliquis®) en orale anti diabetica (Glucophage®® of Metformax®).
Gelieve te melden of u bepaalde aandoeningen of voedingsgewoonten heeft waarmee we rekening moeten houden. Bijvoorbeeld: diabetes, allergie, epilepsie, bepaald dieet,...
Aangezien u na de operatie meestal wordt opgenomen op een andere kamer, vragen we u nog geen koffers uit te pakken vóór de operatie.
Op de kamer zal de verpleegkundige u een pakketje bezorgen bestaande uit 2 handdoeken, 2 washandjes, een operatiehemd en mondspoeling.
Deze handdoeken en washandjes mag u gebruiken vóór de operatie, zodat u uw eigen handdoeken niet nat dient weg te bergen. Na het poetsen van de tanden dient u met de mondspoeling de avond vóór en de ochtend van de operatie uw mond te spoelen.
Tussen 11 en 14u wordt er gevraagd om op de kamer te verblijven. In deze periode zal de kinesist langskomen om u uitleg te verschaffen over de ademhalings- en bewegingsoefeningen na de operatie. Ook de sociaal verpleegkundige komt langs. Tijdens deze periode wordt u ook onthaard door een medewerker van de afdeling.
Na de operatie gaat u naar de dienst intensieve zorgen, uw bagage wordt hier bijgehouden in een afgesloten ruimte. Het is wel aangeraden om vóór uw operatie indien mogelijk geen grote hoeveelheden bagage mee te brengen. Wanneer u na uw verblijf op intensieve zorgen terug naar de afdeling komt, kan uw familie de rest van de bagage mee- brengen.
De verpleegkundige zal u een lavement toedienen en met u uw medicatie overlopen die u de dag van operatie mag innemen.
Hij/zij zal u ook zeggen wanneer uw operatie de volgende dag doorgaat (om 07.30 uur of in de loop van de dag). Wanneer uw operatie in de loop van de dag gepland is, kunnen we u niet exact meedelen wanneer de operatie zal doorgaan. Dit tijdstip is immers afhankelijk van de duur van de operatie die vóór u plaatsheeft.
‘s Avonds komt ook de dokter-assistent van de afdeling bij u langs voor een klinisch onderzoek, evenals een dokter anesthesist die met u de verdoving tijdens de operatie zal bespreken.
De verpleegkundige zal u op voorhand een vragenlijst geven om in te vullen. Op deze manier beschikt de dokter-anesthesist over alle nodige informatie.
De dokter-anesthesist bepaalt ook welke slaapmedicatie u mag innemen de avond vóór uw operatie.
Deze medicatie zal door de avondverpleegkundige na 20 uur aan u bezorgd worden. U dient dus zelf geen slaapmedicatie in te nemen.
Vergeet niet uw tanden te poetsen en de mond te spoelen.
Wanneer uw operatie gepland is om 07.30 uur zal de nachtverpleeg- kundige u wekken rond 06.00 uur. Dan krijgt u de tijd om zich te wassen, uw tanden te poetsen en de mond te spoelen. U doet uw operatiehemdje aan zonder enig andere kledij, juwelen, bril, gehoorapparaat,... Vergeet desgevallend niet ook uw kunstgebit te verwijderen.
Zorg dat alle persoonlijke bezittingen ingepakt zijn. Enkel de ademhalingstrainer en mondspoeling legt u op uw bed.
De verpleegkundige zal u nog een kalmeringsmiddel brengen, dat u met een klein slokje water mag innemen. Blijf na de inname van deze medicatie in uw bed. De medicatie kan u immers draaierig maken.
U moet gedurende de hele dag nuchter blijven.
Ingreep
OPCAB staat voor “off pump coronary artery bypass”.
Bij deze techniek gebeurt de ingreep ook via sternotomie maar op een kloppend hart. Men maakt dus geen gebruik van de hart-longmachine.
Om de overbruggingen uit te voeren gebruikt men een stabilisator zodat de plaats waar de bypass op het hart moet ingenaaid worden, stil ge- houden wordt. Evenals bij de klassieke bypasschirurgie maakt men gebruik van aders uit de benen, borst- slagaders of de slagader uit de onderarm.
Om een overbrugging te maken kan de chirurg verschillende bloedvaten gebruiken:
Borstslagaders of de arteria mammaria (meest gebruikte)
Venen of aders uit de benen
Slagader uit de onderarm of arteria radialis
Bij gebruik van het bloedvat uit het been of de onderarm worden deze enerzijds vastgehecht op de aorta (de grote lichaamsslagader vanwaar ook de kroonslagaders ontspringen) en anderzijds op de kroonslagader zelf, voorbij de vernauwing.
De borstslagader wordt langs één uiteinde losgemaakt en vervolgens verschoven en vastgehecht op de kroonslagader.
Risico’s en mogelijke alternatieven
Elke operatie brengt risico’s met zich mee. Enkele mogelijke risico’s na een hartoperatie zijn: bloedingen, ritmestoornissen, wondinfecties, loslaten van het borstbeen, nierinsufficiëntie en longinfecties. Wanneer u met vragen zit in verband met de risico’s van de operatie kan u steeds terecht bij de arts. Hij zal dit steeds uitgebreid met u bespreken.
Resultaat en kans op succes
Met voeding kan u het risico op hart- en vaatziekten verlagen en uw bloeddruk onder controle houden. Gezond eten is de eerste stap naar genezing én preventie.
Veel mensen hebben een te hoog cholesterolgehalte (hyper- cholesterolemie) wat schadelijk is voor de bloedvaten. Vaak wordt dit laattijdig opgemerkt, wanneer er reeds gezondheidsklachten zijn.
Daarnaast hebben veel mensen ook een te hoge bloeddruk (hyper- tensie). Ook deze factor verhoogt het risico op hart- en vaatziekten, terwijl er geen uitgesproken symptomen zijn.
Het strikt opvolgen van het medicatiebeleid maakt de kans op succes groter.
Over roken kunnen we kort zijn: STOP met roken. Rokers die na een infarct blijven roken, hebben dubbel zoveel kans op een tweede infarct dan zij die stoppen met roken. Wanneer u hierover meer informatie wil, kan u terecht bij de rookstopkliniek.
Meteen na de ingreep
Na de ingreep zal men u onder narcose naar de afdeling intensieve zorgen brengen. Daar zal men u, van zodra alles stabiel is, wakker maken. Gedurende deze periode zal u reeds medicatie tegen de pijn krijgen zodat u bij het wakker worden bijna pijnvrij zal zijn. Ook ademen zal beter gaan.
Het ademen zal dan nog verlopen via een buisje in de keel, het duurt ongeveer 15 minuten voordat deze buis verwijderd wordt. Tijdens deze 15 minuten kan u nog niet spreken en is het aan te raden om zo rustig mogelijk in en uit te ademen. Na het verwijderen van het buisje is het terug mogelijk om te spreken. U krijgt wel nog zuurstof via een neusbril, om u te ondersteunen.
De ademhalingsoefeningen die vooraf/preoperatief worden aangeleerd door de kinesist, zijn dus heel belangrijk. Deze oefeningen hebben tot doel:
Verbeteren van de ventilatie van de verschillende longdelen.
Infecties vermijden door het ophoesten van fluimen.
Naast de beademing zal u op intensieve zorgen nog een katheter in uw hals, pols en blaas hebben. Ook zullen er thoraxdrains aanwezig zijn die ervoor zorgen dat wondvocht en lucht uit de borstkast kunnen worden afgevoerd.
Een hartoperatie is een ingrijpende gebeurtenis voor uw lichaam. Het is dan ook nodig dat u onder een voortdurend toezicht staat. Om dit toe- zicht zo optimaal mogelijk te laten verlopen, doet men beroep op verschillende apparaten. Uw hartritme, bloeddruk, saturatie en pols- frequentie zullen doorlopend gecontroleerd worden door een monitor. Er zal steeds een verpleegkundige en een dokter aanwezig zijn - 24 op 24u.
U zal volgens een vast schema al de nodige medicatie krijgen. Naast het schema dat wij hanteren om de pijn zo goed mogelijk tegen te gaan, is het mogelijk om nog iets extra bij te vragen mocht de medicatie onvoldoende zijn. De dag na de ingreep zal de dokter u in de voormiddag onderzoeken en beslissen of u reeds naar uw kamer op de gewone verpleegafdeling terug kan. Zo ja, dan is de verhuis voorzien nog dezelfde voormiddag of kort na de middag. Zo niet, dan blijft u nog een dag op de dienst intensieve zorgen en zal men de volgende dag dezelfde werkwijze volgen.
Rusten is tijdens uw verblijf op intensieve niet altijd even gemakkelijk, allerlei toestellen zullen af en toe alarm geven tracht daar rustig bij te blijven, de dokters en verpleegkundigen volgen dit alles voor u op. Bij vragen kan u steeds bij hen terecht.
Naar de verpleegafdeling
Na uw verblijf op intensieve zorgen zal u terug naar een gewone afdeling gebracht worden. Dit kan al na 24 uur. Een langer verblijf is mogelijk, afhankelijk van uw toestand.
Tijdens het transport wordt u gemonitord.
Bij uw aankomst op de verpleegafdeling wordt u zo comfortabel mogelijk geïnstalleerd.
Uw bloeddruk, pols, zuurstofsaturatie en uw temperatuur worden op regelmatige tijdstippen gecontroleerd. U krijgt een telemetrie; dit is een toestel waarmee uw hartritme wordt opgevolgd. Wanneer u ons nodig hebt kan u steeds bellen. Uw bagage wordt op uw kamer gebracht door een medewerker van de afdeling. Wanneer u dat wenst, wordt uw familie opgebeld.
Wanneer u al één dag na de operatie terug naar de afdeling komt, wordt u intensief gevolgd. Iedere twee uur wordt uw bloeddruk, temperatuur, pols en saturatie gecontroleerd alsook het debiet van de thoraxdrains en blaassonde. U zal deze dag nog niet uit bed mogen komen. Vanaf dag twee na de operatie zijn er drie controles per dag.
De dagelijkse verzorging verloop als volgt:
Tussen 7 en 11 uur zal er een verpleegkundige bij u langskomen voor de ochtendverzorging. De eerste dag wordt u nog gewassen in bed, nadien kan dit aan de wastafel of in de douche, afhankelijk van uw toestand.
Uw gewicht wordt dagelijks gecontroleerd.
Uw wonden worden dagelijks gecontroleerd en verzorgd wanneer
nodig.
Uw bloeddruk, pols, temperatuur en saturatie worden 3 maal per dag gecontroleerd
De chirurg of zijn assistent zullen dagelijks bij u langskomen, indien u vragen heeft kan u deze steeds stellen.
De artsen zullen met u zo snel mogelijk een ontslagplanning maken (ontslag valt ongeveer 7 dagen na de operatie).
Tijdens de operatie worden er drains geplaatst, deze zijn voor evacuatie van vocht en lucht en blijven meestal enkele dagen ter plaatse. Zodra er minder of geen vocht en/of lucht meer uit de drains komt, verwijdert de arts de drain. Dagelijks wordt er een longfoto genomen om de drain te controleren.
Tijdens uw verblijf zullen er ook nog regelmatig onderzoeken plaats- vinden: bloedafnames, EKG en longfoto’s. Dit gebeurt om uw toestand nauwlettend op te volgen en eventuele complicaties op te sporen.
Medicatie
Na de operatie is het mogelijk dat uw thuismedicatie wat aangepast wordt. U zal dus op de afdeling niet meer volledig dezelfde medicatie krijgen als thuis. Bij ontslag wordt u een medicatieschema gegeven, samen met de apotheekvoorschriften van het nieuwe medicatiebeleid. Wanneer u vragen hebt rond medicatie kan u deze steeds stellen aan de verpleegkundige of arts.
Telemetrie
Na een hartoperatie zal u altijd een telemetrie dragen. Dit is een zender die uw hartritme meet en registreert via elektroden op de borstkas. De verpleegkundigen kunnen op een beeldscherm uw hartritme in de gaten houden of observeren. De telemetriezenders kunnen draadloos signalen zenden via een netwerk van antennes in het plafond.
Buiten onze afdeling hebben we geen zenderbereik meer, waardoor wij niet meer kunnen observeren of u problemen heeft met uw hartritme. Vandaar zult u bij het verlaten van de afdeling (bijvoorbeeld voor een onderzoek), worden begeleid door een medewerker van het ziekenhuis.
Pijnbehandeling
Na de operatie kan pijn optreden. Dit wordt de postoperatieve pijn genoemd. Pijn kan het genezingsproces vertragen. Daarom is het belangrijk dat onmiddellijk na de operatie, zo nodig zelfs voor de operatie, een goed pijnbeleid gevoerd wordt. Immers, dankzij een goede pijnbehandeling herstelt u beter, wordt de kans op complicaties kleiner en kan de hospitalisatieduur eventueel verkorten. Met een goede pijnstilling ondervindt u als patiënt zo weinig mogelijk hinder van de operatie.
Vanaf het ontwaken op intensieve zorgen zal men op regelmatige tijdstippen vragen uw eventuele pijn met een cijfer tussen 0 en 10 op een pijnschaal aan te geven.
Geen pijn 0 – 1 – 2 – 3 – 4 – 5 – 6 – 7 – 8 – 9 – 10 Ondraaglijke pijn
Afhankelijk van uw pijnbeleving wordt pijnmedicatie toegediend volgens een vooropgesteld schema. Afwijkingen op dit schema zijn mogelijk. Het is heel belangrijk dat u aan de verpleegkundigen laat weten of de pijnstillers goed helpen. Hierdoor kan de pijnmedicatie, indien nodig, tijdig worden aangepast. Hoe langer u wacht met het melden van pijn, hoe moeilijker het is om de pijn degelijk te bestrijden.
Voeding
Na een hartoperatie is het belangrijk extra aandacht te besteden aan uw voeding. Gezonde voeding helpt mee om uw hart en bloedvaten in conditie te houden. Tijdens uw verblijf op de afdeling komt er dagelijks een diëtist(e) langs. De diëtist(e) overloopt met u de voeding in het ziekenhuis en geeft u informatie over uw voeding thuis. U zal hiervoor de nodige brochures van de diëtist(e) ontvangen.
Kinesitherapie
Vanaf het moment dat u wakker wordt op intensieve zorgen zal u begeleid worden door een kinesist. De eerste dag gebeurt dit enkel in bed. De dagen nadien zullen de oefeningen progressief opgedreven worden afhankelijk van uw toestand. De bedoeling is om bij ontslag te kunnen fietsen en de trap op te lopen.
Bij ontslag krijgt u een voorschrift van 20 beurten om thuis dezelfde oefeningen verder te zetten onder leiding van een kinesist. Er is ook de mogelijkheid een revalidatieprogramma te volgen in het ziekenhuis. Voor meer informatie kan u terecht bij uw arts.
De ademhalingstrainer (Cliniflo®) wordt u bezorgd door de kinesist en zal u helpen om langzaam en diep te ademen zodat de longen zich goed uitzetten na de operatie. De snede bij de operatie, de eventuele longcollaps (invallen van longen), de verdoving en de intubatie (aanbrengen van een buis in de luchtpijp voor beademingstoestellen) maken kinesitherapie onontbeerlijk. Het is belangrijk de ademhalingstrainer regelmatig te gebruiken. Hoe u dit moet doen, wordt uitgelegd door de kinesist.
Een sternasafe, een actieve band ter ondersteuning van het sternum wordt als een preventief hulpmiddel direct na de operatie omgedaan.
Deze band zorgt voor een goede ondersteuning rondom de borstkas wat wondpijn zal voorkomen bij oefeningen en hoesten. Dit wordt enkel ge- geven bij mensen die zwaarlijvig zijn of problemen hebben om fluimen op te hoesten. Verder is het steunverband een preventief hulpmiddel bij:
respiratoire complicaties (ademhalingsproblemen)
wondinfecties aan het borstbeen
losliggend borstbeen
wondpijn bij oefeningen en bewegen.
Bij vrouwen met een wat grotere borstomvang kan een goed onder- steunde BH comfort geven, er wordt aangeraden om dag en nacht een beha te dragen. Dit verlaagt de spanning op het litteken, waardoor de wonde minder pijnlijk zal zijn. Het litteken wordt minder breed en dus mooier. De artsen raden aan steeds een BH te voorzien in de bagage die na de operatie gedragen kan worden.
Na het volgen van kinesitherapie thuis (reeks van 4 weken) kan u uw cardiale revalidatie starten in een erkend centrum voor hartrevalidatie naar keuze, mits toestemming van uw cardioloog.
Naast fysieke training krijgt u ook psychosociale begeleiding.
Harva (hartvereniging Aalst) biedt de ideale verderzetting van uw programma. Deze vereniging voor hartpatiënten organiseert trainings- sessies, uitstapjes, wandelingen en voordrachten.
Ontslag uit het ziekenhuis – nazorg thuis
Bij ontslag uit het ziekenhuis krijgt u een afspraak mee voor een controleconsultatie bij de chirurg (binnen de 4 tot 6 weken). Na deze consultatie wordt u verder gevolgd door uw cardioloog en/of huisarts.
Het is aangeraden dat u zich regelmatig weegt. Indien uw gewicht op korte tijd toeneemt zonder veranderde eetgewoonten, dan neemt u best contact op met uw huisarts. Dit kan er namelijk op wijzen dat u teveel vocht ophoudt. Vaak wordt u dan ook kortademig
Bij uw ontslag krijgt u een brief mee met een overzicht van de medicatie, alsook een medicatievoorschrift. Wanneer u vragen heeft, stel ze gerust aan arts of verpleegkundige. U mag nooit zelf medicatie wijzigen of bijkomende medicatie nemen. Raadpleeg altijd eerst uw huisarts.
Richtlijnen voor thuis
De eerste drie weken na operatie mag u geen ligbad nemen noch zwemmen, om verweking van de wonde te vermijden. Douchen is geen probleem. Na het douchen, mag u de wonde niet droogwrijven, enkel deppen. Zorg er voor dat de wonden altijd goed droog zijn na het wassen.
Verdere wondzorg is thuis in principe niet nodig. Bij wondproblemen in het ziekenhuis moet de wonde thuis verder door een thuisverpleeg- kundige worden verzorgd. U krijgt hiervoor de nodige voorschriften mee.
U mag geen wondkorstjes verwijderen gezien het infectiegevaar. Bij eventuele verandering van de wondtoestand moet u contact opnemen met de huisarts. Wij raden u af poeder of talk te gebruiken, omdat dit de kans op infectie verhoogt. Smeer ook geen zalven op de wonde zolang er nog korstjes aanwezig zijn.
Eventuele hechtingen moeten verwijderd worden door de huisarts. Hiervoor krijgt u van op de afdeling een “schaartje” mee. Wanneer de hechtingen dienen verwijderd te worden, staat in de brief voor de huisarts. Dit is meestal 14 dagen na de operatie.
Er wordt geadviseerd om de eerste 6 maanden tot 1 jaar niet in direct zonlicht te komen met de wonde tenzij met een afdekkend verband of ‘total sunblock’ wordt gebruikt.
De seksuele activiteit na een hartoperatie kan door de ingreep wat beïnvloed worden. Tijdens het vrijen, neemt de hartslag toe en stijgt de bloeddruk. De gemiddelde maximale hartslag en bloeddruk bij seksuele betrekkingen is bij gezonde mensen en hartpatiënten ongeveer hetzelfde. U moet wel rekening houden met een aantal mogelijke gevolgen: verminderd libido, pijnlijke borstkas, angst....
Sommige medicijnen die u neemt, kunnen leiden tot verminderd seksueel verlangen of impotentie. Problemen in verband met seksualiteit kan u bespreken met de arts. Hij kan u raad geven of doorverwijzen.
Uw chirurg adviseert om te wachten om een auto te besturen tot na de controle raadpleging (ongeveer 4 tot 6 weken na uw ontslag uit het ziekenhuis). U kunt als passagier wel steeds meerijden. Er is geen medische reden waarom u geen gordel kunt dragen. Het dragen van de gordel blijft dan ook verplicht.
Raadpleeg ook steeds de website van het Belgisch Instituut voor Verkeersveiligheid: www.bivv.be.
Werkhervatting
De meeste patiënten met een beroepsactiviteit kunnen hun vroegere bezigheden hervatten. Het ogenblik en de wijze waarop u uw werk hervat, bespreekt u samen met uw huisarts, de chirurg, de adviserende arts van de mutualiteit, controlearts en de arbeidsgeneesheer. Dit is in het algemeen mogelijk 2 tot 4 maanden na de operatie, afhankelijk van eventuele nabehandeling.
Deeltijdse werkhervatting omwille van medische reden is ook een mogelijkheid.
Voor verdere informatie kan u terecht bij de sociaal verpleegkundige.
Op vakantie?
In principe mag u afhankelijk van uw toestand na de controle afspraak bij de chirurg (4 tot 6 weken na uw ontslag uit het ziekenhuis) op vakantie. Wel wordt gedurende de eerste 2 maanden reizen met het vliegtuig afgeraden. Uw arts zal de verschillende vakantiemogelijkheden met u kunnen bespreken, rekening houdend met uw gezondheids- toestand. Bespreek uw plannen met hem en volg zijn raad op indien hij aarzelend staat tegenover bepaalde activiteiten.
Aandachtspunten op vakantie:
Vermijd grote hitte.
Het litteken mag de eerste 6 maanden tot een jaar na de ingreep niet blootgesteld worden aan de zon, om woekering van littekenweefsel te vermijden.
Elk vervoermiddel is toegestaan, een vliegreis is enkel toegestaan na akkoord van de chirurg.
Denk aan uw voeding.
Zorg voor voldoende medicatie, neem eventueel bijsluiters mee.
Neem eventueel het operatieverslag mee.
Ondersteuning
Hebt u na het ziekenhuisverblijf nog verzorging nodig, dan verwijzen wij door naar de bestaande thuiszorgdiensten. Voor verdere verzorging kan contact opgenomen worden met de thuisverpleging.
De uitleendienst van het ziekenfonds stelt materiaal ter beschikking zoals een ziekenhuisbed, toiletstoel, oefenfiets, personenalarmsysteem...
De poetsdienst of dienst voor gezins-en bejaardenhulp biedt hulp als de huishoudelijke taken een belasting zijn na een ziekenhuisverblijf. Ook warme maaltijden aan huis is een mogelijkheid.
Is de thuissituatie zelf niet bevorderlijk voor herstel, kan men een aanvraag doen voor een zorgverblijf. Ook een kortverblijf in een rustoord behoort tot de mogelijkheden. Belangrijk is de aanvraag tijdig te doen; dit kan al voor de opname in het ziekenhuis, zodat alles vlotter kan afgesproken worden.
Indien het herstel trager verloopt en de zelfredzaamheid en mobiliteit beperkt zijn, kan men op medisch advies een verdere hospitalisatie aangevraagd worden in een daarvoor aangewezen revalidatiedienst (of SP-dienst) in een ziekenhuis.
Rookstopkliniek: stoppen met roken? Een wijze beslissing!
Iedereen weet dat roken de gezondheid ernstige schade toebrengt. Roken is mede verantwoordelijk voor het veroorzaken en het in stand houden van hart- en vaatproblemen. Door te stoppen met roken verminder je de kans om nieuwe, ernstige, bijkomende gezondheids- problemen te krijgen of de reeds bestaande problemen te verergeren.
Is het tot nog toe niet gelukt om te stoppen met roken of rookstop vol te houden, dan kan u hulp en ondersteuning krijgen:
Via de rookstopkliniek van het OLV-Ziekenhuis. Voor een afspraak belt u naar het nummer 053/72. 88. 95.
Via een erkend tabacoloog bij u in de buurt. Adressen en contactgegevens van de erkende tabacologen vind je op de site http://www.vrgt.be/.
Via tabakstop: http://www.tabakstop.be
Meer informatie kan u terugvinden in de uitgebreide informatiebrochure voor patiënten met een hartoperatie.
Er is een dienst Cardiale heelkunde in elk van onze drie campussen.
Meer informatie over hartoperaties vindt u hier.
MIDCAB
Waarom deze ingreep
Bij coronaire ziekte (aantasting aan de kransslagaders) spreekt men ook over één-, twee-, drietaksziekte. Er zijn 3 coronaire hoofdtakken: een rechterkransslagader, een linker coronair die zich splitst in een tak die de voorwand van het hart bevloeit en een tak die over de achterzijde loopt.
Risicofactoren
Te hoge cholesterol
Roken
Hoge bloeddruk
Gebrek aan beweging
Zwaarlijvigheid
Stress
Familiale aanleg
Geslacht: mannen hebben meer kans dan vrouwen. § Suikerziekte
Leeftijd
Ontstaan en verloop
De eerste aantasting van de kransslagader of coronair is meestal een heel kleine beschadiging van de gladde binnenwand van het bloedvat, waarbij het lichaam probeert die beschadiging te herstellen.
Bloedplaatjes klonteren op de beschadigde plaats samen en vormen een trombus of klonter. Geleidelijk dringen ook andere stoffen, waaronder vetten, in de klonter binnen. De meest bekende stof is cholesterol. Er ontstaat een brijachtige massa waarin zich later ook kalk kan afzetten. Aan deze atheroombrij ontleent het proces zijn naam: atheromatose. Het bloedvat wordt nauwer op de plaats van de klonter. Dit proces noemt atheromatose.
Zolang er genoeg bloed door het bloedvat gaat en er dus voldoende zuurstof in de hartspier komt merkt men niets van een vernauwing. De problemen beginnen bij zuurstoftekort, als de hartspier bijvoorbeeld extra werk moet leveren. Dat kan zijn bij fysieke inspanning, maar ook bij emoties, na een maaltijd, bij koude temperaturen...
Angina pectoris (angor)
Ten gevolge van de vernauwing laten de kransslagaders onvoldoende bloed door. De behoefte aan zuurstof is groter dan het aanbod. Een beklemmend pijnlijk gevoel in de borstkas, soms uitstralend naar armen, hals, rug en maag, kan zo ontstaan. Die pijn noemt men angina pectoris of angor. Een pijnaanval duurt maximum 10 minuten en verdwijnt bij rust of door de inname van vaatverwijdende medicatie, een pilletje onder de tong.
Angina pectoris kan jarenlang stabiel blijven zonder verwikkelingen. Anderzijds kan de pijn ook steeds vaker voorkomen, langer duren, bij steeds lichtere inspanningen optreden of zelfs in rust of ‘s nachts. Dit wijst op een evolutie van de vernauwing. Omdat een hartinfarct een mogelijk gevolg kan zijn, is het belangrijk zo spoedig mogelijk een dokter te raadplegen.
Hartinfarct
Bij atheromatose kan de doorgang van het bloedvat zo klein worden dat de kransslagader volledig afgesloten wordt. De “afsluiting” kan ook door een bloedklonter of een spasme gebeuren. Het gedeelte van het hart dat zich achter de vernauwing bevindt, krijgt dan geen voedingsstoffen en zuurstof meer, de hartspiercellen sterven af. Wanneer dit gebeurt, spreken we van een hartinfarct.
In tegenstelling tot angor treedt hier wel beschadiging van de hartspier op. Het afgestorven spierweefsel wordt geleidelijk omgezet tot litteken- weefsel, dat in de toekomst geen bijdrage meer levert aan de pompwerking van het hart.
In bepaalde gevallen worden er collateralen gevormd. Er ontwikkelen zich zijtakken aan de kransslagader, waardoor het getroffen gedeelte
Op het ogenblik van het infarct voelt men een hevige, beklemmende pijn achter in de borststreek, soms uitstralend naar de armen, de rug of de nek. Ook braak- neigingen en hevig zweten kunnen zich voordoen. Niet alle klachten komen samen voor. De pijn verdwijnt niet in rusttoestand, in tegenstelling tot de klachten bij angor. Een infarct kan zowel bij inspanning ontstaan als in rust of bij hevige emotie. De hevigheid van de pijn zegt niets over de grootte van het infarct: een klein infarct kan gepaard gaan met hevige pijnen terwijl een groot infarct niet altijd veel pijn geeft.
Behandelingen
De behandeling van coronaire ziekte kan als volgt gebeuren:
met medicatie
d.m.v. een coronaire dilatatie
via stenting
via hartchirurgie (bypass – overbrugging)
Indien na de coronarografie blijkt dat de patiënt noch met medicatie noch met een dilatatie of stent kan behandeld worden, kan hartchirurgie overwogen worden. Bij een bypassoperatie wordt de vernauwing in de kransslagader “overbrugd”. Het bloed gaat langs een omweg (bypass) tot voorbij de vernauwing. Hierbij zijn er verschillende operatietechnieken mogelijk. Hier betreft het OPCAB (off pump coronary artery bypass).
Voorbereiding op MIDCAB
In voorbereiding kunnen volgende onderzoeken nodig zijn:
Bloedonderzoek
Radiografie van de borstkas
Elektrocardiogram
Urineonderzoek
Longfunctie onderzoek
Consultatie bij de tandarts indien u aan de kleppen wordt geopereerd
Echografie van het hart
Echografie van de halsslagader
Indien nodig Coronarografie
Afhankelijk van de resultaten en de ernst van de aandoening wordt er een datum gepland voor de operatie. Tijdens de consultatie zal u ook indien nodig uw toestemming op papier moeten geven voor de voor- gestelde behandeling (informed consent).
Opname in het ziekenhuis
U wordt meestal de dag vóór uw operatie opgenomen. Tijdens de week wordt u verwacht om 11 uur op de verpleegafdeling. Op zon- en feest- dagen om 14 uur.
U hoeft niet nuchter binnen te komen, tenzij anders doorgegeven.
Uw gebruikelijke medicatie mag u de dag vóór de operatie nog verder in- nemen, met uitzondering van bloedverdunners (Marcoumar®, Marevan®, Sintrom®, Asaflow®, Cardio-aspirine®, Persantine®, Ticlid®, Plavix®, Sintrom®, Brilique®, Effient®, Pradaxa®, Xarelto®, Eliquis®) en orale anti diabetica (Glucophage®® of Metformax®).
Gelieve te melden of u bepaalde aandoeningen of voedingsgewoonten heeft waarmee we rekening moeten houden. Bijvoorbeeld: diabetes, allergie, epilepsie, bepaald dieet,...
Aangezien u na de operatie meestal wordt opgenomen op een andere kamer, vragen we u nog geen koffers uit te pakken vóór de operatie.
Op de kamer zal de verpleegkundige u een pakketje bezorgen bestaande uit 2 handdoeken, 2 washandjes, een operatiehemd en mondspoeling.
Deze handdoeken en washandjes mag u gebruiken vóór de operatie, zodat u uw eigen handdoeken niet nat dient weg te bergen. Na het poetsen van de tanden dient u met de mondspoeling de avond vóór en de ochtend van de operatie uw mond te spoelen.
Tussen 11 en 14u wordt er gevraagd om op de kamer te verblijven. In deze periode zal de kinesist langskomen om u uitleg te verschaffen over de ademhalings- en bewegingsoefeningen na de operatie. Ook de sociaal verpleegkundige komt langs. Tijdens deze periode wordt u ook onthaard door een medewerker van de afdeling.
Na de operatie gaat u naar de dienst intensieve zorgen, uw bagage wordt hier bijgehouden in een afgesloten ruimte. Het is wel aangeraden om vóór uw operatie indien mogelijk geen grote hoeveelheden bagage mee te brengen. Wanneer u na uw verblijf op intensieve zorgen terug naar de afdeling komt, kan uw familie de rest van de bagage mee- brengen.
De verpleegkundige zal u een lavement toedienen en met u uw medicatie overlopen die u de dag van operatie mag innemen.
Hij/zij zal u ook zeggen wanneer uw operatie de volgende dag doorgaat (om 07.30 uur of in de loop van de dag). Wanneer uw operatie in de loop van de dag gepland is, kunnen we u niet exact meedelen wanneer de operatie zal doorgaan. Dit tijdstip is immers afhankelijk van de duur van de operatie die vóór u plaatsheeft.
‘s Avonds komt ook de dokter-assistent van de afdeling bij u langs voor een klinisch onderzoek, evenals een dokter anesthesist die met u de verdoving tijdens de operatie zal bespreken.
De verpleegkundige zal u op voorhand een vragenlijst geven om in te vullen. Op deze manier beschikt de dokter-anesthesist over alle nodige informatie.
De dokter-anesthesist bepaalt ook welke slaapmedicatie u mag innemen de avond vóór uw operatie.
Deze medicatie zal door de avondverpleegkundige na 20 uur aan u bezorgd worden. U dient dus zelf geen slaapmedicatie in te nemen.
Vergeet niet uw tanden te poetsen en de mond te spoelen.
Wanneer uw operatie gepland is om 07.30 uur zal de nachtverpleeg- kundige u wekken rond 06.00 uur. Dan krijgt u de tijd om zich te wassen, uw tanden te poetsen en de mond te spoelen. U doet uw operatiehemdje aan zonder enig andere kledij, juwelen, bril, gehoorapparaat,... Vergeet desgevallend niet ook uw kunstgebit te verwijderen.
Zorg dat alle persoonlijke bezittingen ingepakt zijn. Enkel de ademhalingstrainer en mondspoeling legt u op uw bed.
De verpleegkundige zal u nog een kalmeringsmiddel brengen, dat u met een klein slokje water mag innemen. Blijf na de inname van deze medicatie in uw bed. De medicatie kan u immers draaierig maken.
U moet gedurende de hele dag nuchter blijven.
Ingreep
Midcab staat voor “minimal invasive direct coronary artery bypass”.
Bij deze minder ingrijpende techniek, om een overbruggingsoperatie uit te voeren, gebeurt het vrijmaken van de borstslagader met behulp van de chirurgierobot. Dat is een gesofisticeerd toestel waarmee de bewegingen van de chirurg als het ware worden verkleind en waarmee eventuele trillingen van zijn hand worden gecorrigeerd. Daardoor kan men veel fijner en nauwkeuriger werken.
Om de anastomose (vasthechting van de bloedvaten) uit te voeren doet men een mini-thoracotomie (horizontale snede onder de borst). Bij deze ingreep wordt de hartlongmachine bijna nooit gebruikt. Het aantal en de plaats van de vernauwingen in de kroonslagaders bepalen bij wie men deze techniek kan toepassen. Het voordeel voor de patiënt is het vlugger herstel, een kortere hospitalisatie en mooier esthetisch resultaat.
Om een overbrugging te maken kan de chirurg verschillende bloedvaten gebruiken:
Borstslagaders of de arteria mammaria (meest gebruikte) § Venen of aders uit de beneN
Slagader uit de onderarm of arteria radialis
Bij gebruik van het bloedvat uit het been of de onderarm worden deze enerzijds vastgehecht op de aorta (de grote lichaamsslagader vanwaar ook de kroonslagaders ontspringen) en anderzijds op de kroonslagader zelf, voorbij de vernauwing.
De borstslagader wordt langs één uiteinde losgemaakt en vervolgens verschoven en vastgehecht op de kroonslagader.
Risico’s en mogelijke alternatieven
Elke operatie brengt risico’s met zich mee. Enkele mogelijke risico’s na een hartoperatie zijn: bloedingen, ritmestoornissen, wondinfecties, loslaten van het borstbeen, nierinsufficiëntie en longinfecties. Wanneer u met vragen zit in verband met de risico’s van de operatie kan u steeds terecht bij de arts. Hij zal dit steeds uitgebreid met u bespreken.
Resultaat en kans op succes
Met voeding kan u het risico op hart- en vaatziekten verlagen en uw bloeddruk onder controle houden. Gezond eten is de eerste stap naar genezing én preventie.
Veel mensen hebben een te hoog cholesterolgehalte (hypercholestero- lemie) wat schadelijk is voor de bloedvaten. Vaak wordt dit laattijdig opgemerkt, wanneer er reeds gezondheidsklachten zijn. Daarnaast hebben veel mensen ook een te hoge bloeddruk (hypetensie). Ook deze factor verhoogt het risico op hart- en vaatziekten, terwijl er geen uit- gesproken symptomen zijn. Het strikt opvolgen van het medicatiebeleid maakt de kans op succes groter.
Over roken kunnen we kort zijn: STOP met roken. Rokers die na een infarct blijven roken, hebben dubbel zoveel kans op een tweede infarct dan zij die stoppen met roken. Wanneer u hierover meer informatie wil, kan u terecht bij de rookstopkliniek.
Meteen na de ingreep
Na de ingreep zal men u onder narcose naar de afdeling intensieve zorgen brengen. Daar zal men u, van zodra alles stabiel is, wakker maken. Gedurende deze periode zal u reeds medicatie tegen de pijn krijgen zodat u bij het wakker worden bijna pijnvrij zal zijn. Ook ademen zal beter gaan.
Het ademen zal dan nog verlopen via een buisje in de keel, het duurt ongeveer 15 minuten voordat deze buis verwijderd wordt. Tijdens deze 15 minuten kan u nog niet spreken en is het aan te raden om zo rustig mogelijk in en uit te ademen. Na het verwijderen van het buisje is het terug mogelijk om te spreken. U krijgt wel nog zuurstof via een neusbril, om u te ondersteunen.
De ademhalingsoefeningen die vooraf/preoperatief worden aangeleerd door de kinesist, zijn dus heel belangrijk. Deze oefeningen hebben tot doel:
Verbeteren van de ventilatie van de verschillende longdelen.
Infecties vermijden door het ophoesten van fluimen.
Naast de beademing zal u op intensieve zorgen nog een katheter in uw hals, pols en blaas hebben. Ook zullen er thoraxdrains aanwezig zijn die ervoor zorgen dat wondvocht en lucht uit de borstkast kunnen worden afgevoerd.
Een hartoperatie is een ingrijpende gebeurtenis voor uw lichaam. Het is dan ook nodig dat u onder een voortdurend toezicht staat. Om dit toe- zicht zo optimaal mogelijk te laten verlopen, doet men beroep op verschillende apparaten. Uw hartritme, bloeddruk, saturatie en pols- frequentie zullen doorlopend gecontroleerd worden door een monitor. Er zal steeds een verpleegkundige en een dokter aanwezig zijn - 24 op 24u.
U zal volgens een vast schema al de nodige medicatie krijgen. Naast het schema dat wij hanteren om de pijn zo goed mogelijk tegen te gaan, is het mogelijk om nog iets extra bij te vragen mocht de medicatie onvoldoende zijn. De dag na de ingreep zal de dokter u in de voormiddag onderzoeken en beslissen of u reeds naar uw kamer op de gewone verpleegafdeling terug kan. Zo ja, dan is de verhuis voorzien nog dezelfde voormiddag of kort na de middag. Zo niet, dan blijft u nog een dag op de dienst intensieve zorgen en zal men de volgende dag dezelfde werkwijze volgen.
Rusten is tijdens uw verblijf op intensieve niet altijd even gemakkelijk, allerlei toestellen zullen af en toe alarm geven tracht daar rustig bij te blijven, de dokters en verpleegkundigen volgen dit alles voor u op. Bij vragen kan u steeds bij hen terecht.
Naar de verpleegafdeling
Na uw verblijf op intensieve zorgen zal u terug naar een gewone afdeling gebracht worden. Dit kan al na 24 uur. Een langer verblijf is mogelijk, afhankelijk van uw toestand.
Tijdens het transport wordt u gemonitord.
Bij uw aankomst op de verpleegafdeling wordt u zo comfortabel mogelijk geïnstalleerd.
Uw bloeddruk, pols, zuurstofsaturatie en uw temperatuur worden op regelmatige tijdstippen gecontroleerd. U krijgt een telemetrie; dit is een toestel waarmee uw hartritme wordt opgevolgd. Wanneer u ons nodig hebt kan u steeds bellen. Uw bagage wordt op uw kamer gebracht door een medewerker van de afdeling. Wanneer u dat wenst, wordt uw familie opgebeld.
Wanneer u al één dag na de operatie terug naar de afdeling komt, wordt u intensief gevolgd. Iedere twee uur wordt uw bloeddruk, temperatuur, pols en saturatie gecontroleerd alsook het debiet van de thoraxdrains en blaassonde. U zal deze dag nog niet uit bed mogen komen. Vanaf dag twee na de operatie zijn er drie controles per dag.
De dagelijkse verzorging verloop als volgt:
Tussen 7 en 11 uur zal er een verpleegkundige bij u langskomen voor de ochtendverzorging. De eerste dag wordt u nog gewassen in bed, nadien kan dit aan de wastafel of in de douche, afhankelijk van uw toestand.
Uw gewicht wordt dagelijks gecontroleerd.
Uw wonden worden dagelijks gecontroleerd en verzorgd wanneer
nodig.
Uw bloeddruk, pols, temperatuur en saturatie worden 3 maal per dag gecontroleerd
De chirurg of zijn assistent zullen dagelijks bij u langskomen, indien u vragen heeft kan u deze steeds stellen.
De artsen zullen met u zo snel mogelijk een ontslagplanning maken (ontslag valt ongeveer 7 dagen na de operatie).
Tijdens de operatie worden er drains geplaatst, deze zijn voor evacuatie van vocht en lucht en blijven meestal enkele dagen ter plaatse. Zodra er minder of geen vocht en/of lucht meer uit de drains komt, verwijdert de arts de drain. Dagelijks wordt er een longfoto genomen om de drain te controleren.
Tijdens uw verblijf zullen er ook nog regelmatig onderzoeken plaats- vinden: bloedafnames, EKG en longfoto’s. Dit gebeurt om uw toestand nauwlettend op te volgen en eventuele complicaties op te sporen.
Medicatie
Na de operatie is het mogelijk dat uw thuismedicatie wat aangepast wordt. U zal dus op de afdeling niet meer volledig dezelfde medicatie krijgen als thuis. Bij ontslag wordt u een medicatieschema gegeven, samen met de apotheekvoorschriften van het nieuwe medicatiebeleid. Wanneer u vragen hebt rond medicatie kan u deze steeds stellen aan de verpleegkundige of arts.
Telemetrie
Na een hartoperatie zal u altijd een telemetrie dragen. Dit is een zender die uw hartritme meet en registreert via elektroden op de borstkas. De verpleegkundigen kunnen op een beeldscherm uw hartritme in de gaten houden of observeren. De telemetriezenders kunnen draadloos signalen zenden via een netwerk van antennes in het plafond.
Buiten onze afdeling hebben we geen zenderbereik meer, waardoor wij niet meer kunnen observeren of u problemen heeft met uw hartritme. Vandaar zult u bij het verlaten van de afdeling (bijvoorbeeld voor een onderzoek), worden begeleid door een medewerker van het ziekenhuis.
Pijnbehandeling
Na de operatie kan pijn optreden. Dit wordt de postoperatieve pijn genoemd. Pijn kan het genezingsproces vertragen. Daarom is het belangrijk dat onmiddellijk na de operatie, zo nodig zelfs voor de operatie, een goed pijnbeleid gevoerd wordt. Immers, dankzij een goede pijnbehandeling herstelt u beter, wordt de kans op complicaties kleiner en kan de hospitalisatieduur eventueel verkorten. Met een goede pijnstilling ondervindt u als patiënt zo weinig mogelijk hinder van de operatie.
Vanaf het ontwaken op intensieve zorgen zal men op regelmatige tijdstippen vragen uw eventuele pijn met een cijfer tussen 0 en 10 op een pijnschaal aan te geven.
Geen pijn 0 – 1 – 2 – 3 – 4 – 5 – 6 – 7 – 8 – 9 – 10 Ondraaglijke pijn
Afhankelijk van uw pijnbeleving wordt pijnmedicatie toegediend volgens een vooropgesteld schema. Afwijkingen op dit schema zijn mogelijk. Het is heel belangrijk dat u aan de verpleegkundigen laat weten of de pijnstillers goed helpen. Hierdoor kan de pijnmedicatie, indien nodig, tijdig worden aangepast. Hoe langer u wacht met het melden van pijn, hoe moeilijker het is om de pijn degelijk te bestrijden.
Voeding
Na een hartoperatie is het belangrijk extra aandacht te besteden aan uw voeding. Gezonde voeding helpt mee om uw hart en bloedvaten in conditie te houden. Tijdens uw verblijf op de afdeling komt er dagelijks een diëtist(e) langs. De diëtist(e) overloopt met u de voeding in het ziekenhuis en geeft u informatie over uw voeding thuis. U zal hiervoor de nodige brochures van de diëtist(e) ontvangen.
Kinesitherapie
Vanaf het moment dat u wakker wordt op intensieve zorgen zal u begeleid worden door een kinesist. De eerste dag gebeurt dit enkel in bed. De dagen nadien zullen de oefeningen progressief opgedreven worden afhankelijk van uw toestand. De bedoeling is om bij ontslag te kunnen fietsen en de trap op te lopen.
Bij ontslag krijgt u een voorschrift van 20 beurten om thuis dezelfde oefeningen verder te zetten onder leiding van een kinesist. Er is ook de mogelijkheid een revalidatieprogramma te volgen in het ziekenhuis. Voor meer informatie kan u terecht bij uw arts.
De ademhalingstrainer (Cliniflo®) wordt u bezorgd door de kinesist en zal u helpen om langzaam en diep te ademen zodat de longen zich goed uitzetten na de operatie. De snede bij de operatie, de eventuele longcollaps (invallen van longen), de verdoving en de intubatie (aanbrengen van een buis in de luchtpijp voor beademingstoestellen) maken kinesitherapie onontbeerlijk. Het is belangrijk de ademhalingstrainer regelmatig te gebruiken. Hoe u dit moet doen, wordt uitgelegd door de kinesist.
Een sternasafe, een actieve band ter ondersteuning van het sternum wordt als een preventief hulpmiddel direct na de operatie omgedaan.
Deze band zorgt voor een goede ondersteuning rondom de borstkas wat wondpijn zal voorkomen bij oefeningen en hoesten. Dit wordt enkel ge- geven bij mensen die zwaarlijvig zijn of problemen hebben om fluimen op te hoesten. Verder is het steunverband een preventief hulpmiddel bij:
respiratoire complicaties (ademhalingsproblemen)
wondinfecties aan het borstbeen
losliggend borstbeen
wondpijn bij oefeningen en bewegen.
Bij vrouwen met een wat grotere borstomvang kan een goed onder- steunde BH comfort geven, er wordt aangeraden om dag en nacht een beha te dragen. Dit verlaagt de spanning op het litteken, waardoor de wonde minder pijnlijk zal zijn. Het litteken wordt minder breed en dus mooier. De artsen raden aan steeds een BH te voorzien in de bagage die na de operatie gedragen kan worden.
Na het volgen van kinesitherapie thuis (reeks van 4 weken) kan u uw cardiale revalidatie starten in een erkend centrum voor hartrevalidatie naar keuze, mits toestemming van uw cardioloog.
Naast fysieke training krijgt u ook psychosociale begeleiding.
Harva (hartvereniging Aalst) biedt de ideale verderzetting van uw programma. Deze vereniging voor hartpatiënten organiseert trainings- sessies, uitstapjes, wandelingen en voordrachten.
Ontslag uit het ziekenhuis – nazorg thuis
Bij ontslag uit het ziekenhuis krijgt u een afspraak mee voor een controleconsultatie bij de chirurg (binnen de 4 tot 6 weken). Na deze consultatie wordt u verder gevolgd door uw cardioloog en/of huisarts.
Het is aangeraden dat u zich regelmatig weegt. Indien uw gewicht op korte tijd toeneemt zonder veranderde eetgewoonten, dan neemt u best contact op met uw huisarts. Dit kan er namelijk op wijzen dat u teveel vocht ophoudt. Vaak wordt u dan ook kortademig
Bij uw ontslag krijgt u een brief mee met een overzicht van de medicatie, alsook een medicatievoorschrift. Wanneer u vragen heeft, stel ze gerust aan arts of verpleegkundige. U mag nooit zelf medicatie wijzigen of bijkomende medicatie nemen. Raadpleeg altijd eerst uw huisarts.
Richtlijnen voor thuis
De eerste drie weken na operatie mag u geen ligbad nemen noch zwemmen, om verweking van de wonde te vermijden. Douchen is geen probleem. Na het douchen, mag u de wonde niet droogwrijven, enkel deppen. Zorg er voor dat de wonden altijd goed droog zijn na het wassen.
Verdere wondzorg is thuis in principe niet nodig. Bij wondproblemen in het ziekenhuis moet de wonde thuis verder door een thuisverpleeg- kundige worden verzorgd. U krijgt hiervoor de nodige voorschriften mee.
U mag geen wondkorstjes verwijderen gezien het infectiegevaar. Bij eventuele verandering van de wondtoestand moet u contact opnemen met de huisarts. Wij raden u af poeder of talk te gebruiken, omdat dit de kans op infectie verhoogt. Smeer ook geen zalven op de wonde zolang er nog korstjes aanwezig zijn.
Eventuele hechtingen moeten verwijderd worden door de huisarts. Hiervoor krijgt u van op de afdeling een “schaartje” mee. Wanneer de hechtingen dienen verwijderd te worden, staat in de brief voor de huisarts. Dit is meestal 14 dagen na de operatie.
Er wordt geadviseerd om de eerste 6 maanden tot 1 jaar niet in direct zonlicht te komen met de wonde tenzij met een afdekkend verband of ‘total sunblock’ wordt gebruikt.
De seksuele activiteit na een hartoperatie kan door de ingreep wat beïnvloed worden. Tijdens het vrijen, neemt de hartslag toe en stijgt de bloeddruk. De gemiddelde maximale hartslag en bloeddruk bij seksuele betrekkingen is bij gezonde mensen en hartpatiënten ongeveer hetzelfde. U moet wel rekening houden met een aantal mogelijke gevolgen: verminderd libido, pijnlijke borstkas, angst....
Sommige medicijnen die u neemt, kunnen leiden tot verminderd seksueel verlangen of impotentie. Problemen in verband met seksualiteit kan u bespreken met de arts. Hij kan u raad geven of doorverwijzen.
Uw chirurg adviseert om te wachten om een auto te besturen tot na de controle raadpleging (ongeveer 4 tot 6 weken na uw ontslag uit het ziekenhuis). U kunt als passagier wel steeds meerijden. Er is geen medische reden waarom u geen gordel kunt dragen. Het dragen van de gordel blijft dan ook verplicht.
Raadpleeg ook steeds de website van het Belgisch Instituut voor Verkeersveiligheid: www.bivv.be.
Werkhervatting
De meeste patiënten met een beroepsactiviteit kunnen hun vroegere bezigheden hervatten. Het ogenblik en de wijze waarop u uw werk hervat, bespreekt u samen met uw huisarts, de chirurg, de adviserende arts van de mutualiteit, controlearts en de arbeidsgeneesheer. Dit is in het algemeen mogelijk 2 tot 4 maanden na de operatie, afhankelijk van eventuele nabehandeling.
Deeltijdse werkhervatting omwille van medische reden is ook een mogelijkheid.
Voor verdere informatie kan u terecht bij de sociaal verpleegkundige.
Op vakantie?
In principe mag u afhankelijk van uw toestand na de controle afspraak bij de chirurg (4 tot 6 weken na uw ontslag uit het ziekenhuis) op vakantie. Wel wordt gedurende de eerste 2 maanden reizen met het vliegtuig afgeraden. Uw arts zal de verschillende vakantiemogelijkheden met u kunnen bespreken, rekening houdend met uw gezondheids- toestand. Bespreek uw plannen met hem en volg zijn raad op indien hij aarzelend staat tegenover bepaalde activiteiten.
Aandachtspunten op vakantie:
Vermijd grote hitte.
Het litteken mag de eerste 6 maanden tot een jaar na de ingreep niet blootgesteld worden aan de zon, om woekering van littekenweefsel te vermijden.
Elk vervoermiddel is toegestaan, een vliegreis is enkel toegestaan na akkoord van de chirurg.
Denk aan uw voeding.
Zorg voor voldoende medicatie, neem eventueel bijsluiters mee.
Neem eventueel het operatieverslag mee.
Ondersteuning
Hebt u na het ziekenhuisverblijf nog verzorging nodig, dan verwijzen wij door naar de bestaande thuiszorgdiensten. Voor verdere verzorging kan contact opgenomen worden met de thuisverpleging.
De uitleendienst van het ziekenfonds stelt materiaal ter beschikking zoals een ziekenhuisbed, toiletstoel, oefenfiets, personenalarmsysteem...
De poetsdienst of dienst voor gezins-en bejaardenhulp biedt hulp als de huishoudelijke taken een belasting zijn na een ziekenhuisverblijf. Ook warme maaltijden aan huis is een mogelijkheid.
Is de thuissituatie zelf niet bevorderlijk voor herstel, kan men een aanvraag doen voor een zorgverblijf. Ook een kortverblijf in een rustoord behoort tot de mogelijkheden. Belangrijk is de aanvraag tijdig te doen; dit kan al voor de opname in het ziekenhuis, zodat alles vlotter kan afgesproken worden.
Indien het herstel trager verloopt en de zelfredzaamheid en mobiliteit beperkt zijn, kan men op medisch advies een verdere hospitalisatie aangevraagd worden in een daarvoor aangewezen revalidatiedienst (of SP-dienst) in een ziekenhuis.
Rookstopkliniek: stoppen met roken? Een wijze beslissing!
Iedereen weet dat roken de gezondheid ernstige schade toebrengt. Roken is mede verantwoordelijk voor het veroorzaken en het in stand houden van hart- en vaatproblemen. Door te stoppen met roken verminder je de kans om nieuwe, ernstige, bijkomende gezondheids- problemen te krijgen of de reeds bestaande problemen te verergeren.
Is het tot nog toe niet gelukt om te stoppen met roken of rookstop vol te houden, dan kan u hulp en ondersteuning krijgen:
Via de rookstopkliniek van het OLV-Ziekenhuis. Voor een afspraak belt u naar het nummer 053/72. 88. 95.
Via een erkend tabacoloog bij u in de buurt. Adressen en contactgegevens van de erkende tabacologen vind je op de site http://www.vrgt.be/.
Via tabakstop: http://www.tabakstop.be
Meer informatie kan u terugvinden in de uitgebreide informatiebrochure voor patiënten met een hartoperatie.
Meer informatie over hartoperaties vindt u hier.
Pacemakerimplantatie
DOEL VAN EEN PACEMAKERIMPLANTATIE
Meestal wordt een pacemaker ingeplant voor de behandeling van een te traag hartritme. Gewoonlijk klopt het hart in rust tussen de 50 en 70 slagen per minuut. Bij inspanning of stress kan deze frequentie verdubbelen omdat de zuurstofnood van het lichaam groter wordt. Als het hart te traag klopt, krijgen de hersenen en andere belangrijke organen te weinig bloedtoevoer. Er kunnen dan symptomen optreden zoals flauwvallen, moeheid, draaiingen, kortademigheid en verminderde inspanningstolerantie. De meest voorkomende reden voor pacemakerimplantatie is de sinusknoop die niet meer correct werkt of te traag wordt, door leeftijd, medicatie of andere hartziekten. Een andere reden bestaat erin dat het normale geleidingssysteem over het hart of de AV-knoop te traag werkt of blokkeert.
VOORBEREIDING
Er gebeurt een elektrogramregistratie, een bloedafname. Er wordt een rx foto van hart en longen genomen. Omdat men op een kiemvrije wijze zou kunnen opereren, worden de borstkast, de beide bovenarmen en de oksels geschoren.
de implantatie
De implantatie wordt onder lokale of algemene verdoving uitgevoerd. Indien de ingreep in de voormiddag gepland is, dient u ’s morgens nuchter te blijven. Gebeurt de implantatie in de namiddag, dan kan u gerust nog een licht ontbijt nemen. Bij algemene verdoving dient u van ’s morgens nuchter te zijn. Een aantal uren voor de implantatie wordt een infuus (intraveneuze perfusie) geplaatst in de onderarm. Dit heeft als doel medicatie te kunnen toedienen indien dit nodig blijkt. Dit wordt in principe de volgende ochtend verwijderd. U dient ook een ‘ziekenhuishemdje’ aan te trekken. 3 4 Ga voor uw vertrek naar de katheterzaal of operatiezaal nog even naar het toilet. Juwelen worden best verwijderd. Kunstgebit en bril zijn toegelaten, bij algemene anesthesie niet. 1 uur voor de implantatie krijgt u medicatie toegediend om rustig te blijven tijdens de operatie. U wordt geïnstalleerd op een speciale tafel die röntgenopnames toelaat (nodig voor de juiste lokalisatie van de geleidingsdraden). Er worden ook een aantal kleefelektrodes op de borstkast aangebracht om het EKG te kunnen volgen tijdens de ingreep. Vervolgens wordt u bedekt met een groene kiemvrije doek, om de operatie op een steriele wijze te laten verlopen. De pacemaker zelf wordt ingeplant onder het sleutelbeen via een chirurgische ingreep. De draden worden in het hart gebracht via een groot bloedvat en onder medische beeldvorming. Wanneer de draden zich in de juiste positie bevinden, worden er een aantal metingen uitgevoerd. Op deze manier is men er zeker van dat men de ‘best stimuleerbare’ plaats in de (voor)kamer gevonden heeft. Nadien wordt er een ‘zakje’ gemaakt onder de huid waar de pacemaker ingeplaatst wordt na de connectie met de geleidingsdraad. Nadien wordt de wonde gesloten. De ingreep zelf duurt ongeveer 1 à 1,5 uur met een minimaal risico aan chirurgische complicaties. Mogelijke verwikkelingen zijn: bloeding ter hoogte van de incisie, klaplong, infectie, schade aan een bloedvat, of de dislocatie van een geleidingsdraad. Deze kunnen gewoonlijk gecorrigeerd of behandeld worden. Na de ingreep komt u terug op de kamer en krijgt u een zendertje (telemetrie) dat uw hartritme doorstuurt naar een monitor op de verpleegpost. Op die manier blijft u onder controle en ziet men of de pacemaker al dan niet goed werkt. Bij het ‘wakker worden’ van de wonde kan u een licht pijngevoel ervaren. Meld dit gerust aan de verpleegkundige, misschien is een pijnstiller de oplossing. Na een uurtje op de kamer kan u gerust iets eten. Bij algemene anesthesie is dit 4 u later. Het bed verlaat u best de eerste maal onder begeleiding van de verpleegkundige.
DAG 1 NA DE PACEMAKERIMPLANTATIE
In de loop van de dag krijgt u bezoek van de behandelende specialist. Er gebeurt een check-up van de pacemaker en de geleidingsdraden. Dit is volledig pijnloos en gebeurt via een programmeerapparaat dat de communicatie met de pacemaker mogelijk maakt. 5 Er wordt een foto van hart en longen genomen om te zien of de pacemaker en de draden op hun oorspronkelijke plaats gebleven zijn. Indien alle controles goed bevonden zijn, kan het zendertje (telemetrie) en het infuus verwijderd worden. De revalidatie na een pacemakerimplantatie is minimaal. Er wordt alleen gevraagd de komende 3 à 4 weken de arm van de zijde waar de pacemaker geïmplanteerd is, niet boven het hoofd te heffen. In principe moet men na de implantatie kunnen doen wat men vooraf deed. U ontvangt een pacemakeridentificatiekaartje. Dit omvat de belangrijkste gegevens zoals model -en serienummers van de pacemaker en zijn elektroden. Men bewaart dit het best altijd bij zich zodat bij een medische urgentie direct alle gegevens van de pacemaker beschikbaar zijn. Ook aan het veiligheidspersoneel van bv. de luchthaven wordt dit het best getoond, zodat men een manuele controle kan uitvoeren.
bij ontslag
Er wordt een afspraak voor u gemaakt op de pacemakerraadpleging binnen 1 à 2 maand. Dit is het tijdstip dat de pacemaker nog eens volledig wordt nagekeken en zo zuinig mogelijk wordt ingesteld, met de bedoeling de levensduur van de batterij te verlengen. Dit is een volledig pijnloze procedure. Op dit moment is het ook belangrijk dat men bepaalde problemen meldt aan de behandelende specialist (bijvoorbeeld: vlugger kortademig, pijn ter hoogte van de wonde,…). Soms zijn er nog enkele instellingen die individueel aangepast moeten worden.. (dit is soms ‘maatwerk’ in plaats van ‘confectie’). De gemiddelde levensduur van een pacemakerbatterij is ongeveer 6 a 8 jaar. De batterij stopt niet plotseling met werken. De pacemakerverpleegkundige/ arts controleert de batterij bij iedere pacemakercheckup en ziet dit op tijd aankomen
Thuis moet u in de eerste weken na de operatie een aantal regels opvolgen.
Beweeg de arm waar het apparaat is aangebracht niet boven schouderhoogte en achter het lichaam of maak geen plotse strekkende bewegingen.
Til geen zware voorwerpen op.
Draag geen nauwspannende kledij (kan irritatie aan de wond veroorzaken).
Sport niet in de eerste 6 weken na de operatie.
Er bestaat een wettelijk geregeld rijverbod na de implantatie, waarvan de duur afhangt van het type toestel en de reden van implantatie. U wordt hierover geinformeerd tijdens opname. De minimumduur voor ongeschiktheid is 1 maand.
Noot: Als de pacemaker of ICD vervangen moet worden omdat de batterij bijna leeg is, gelden bovenstaande regels niet omdat enkel het toestel (en dus niet de draden) worden vervangen.
Apparaten die de pacemaker/ICD kunnen verstoren:
GSM: houd het toestel op 20 cm afstand tijdens het telefoneren (praktisch: vermijd om uw GSM in de borstzak van uw hemd te plaatsen aan de kant waar uw toestel zit)
Controlepoorten bij de douane op luchthaven: in theorie kan uw toestel hierdoor ontregeld worden. In de praktijk is het veilig om aan een normale snelheid door een detector te stappen. Deze kan wel een alarm afgeven. Verwittig de douane meteen van uw pacemaker/ICD.
Brochure pacemakerimplantatie
LVAD
Synoniemen: Steunhart - Kunsthart
Inleiding
U staat reeds op de wachtlijst voor een harttransplantatie. Met behulp van deze informatie willen we u en uw familie alle nodige informatie verschaffen over wat u als patiënt moet en wil weten over leven met een kunsthart.
Wel is het belangrijk om weten dat het enkel objectieve informatie betreft. De beste bron van informatie is het medisch personeel van het LVAD-team zelf. Blijf dus niet zitten met uw vragen maar stel ze gerust aan hen.
Wat
Een LVAD (Left Ventrikel Assist Device) is een kunsthart bestaande uit een elektrisch aangedreven bloedpomp en een uitstroomslang. De elektrische aangedreven bloedpomp geeft ondersteuning aan de linker kamer, dit met de bedoeling het lichaam weer van voldoende bloedtoevoer te voorzien. De elektrische aangedreven bloedpomp zuigt het bloed uit de linker kamer en pompt het via de uitstroomslang terug in de grote slagader.
Om de bloedpomp van elektrische stroom te voorzien is er een elektrische aandrijfkabel, die door de huid in verbinding staat met een besturingssysteem (Controller). Dit besturingssysteem krijgt op zijn beurt stroom van de netspanning en/of van de batterijen.
Wanneer een LVAD implantatie?
Om uw lichamelijke conditie te optimaliseren, heeft het LVAD-team besloten om bij u een kunsthart te plaatsen.
Mentale voorbereiding
U zal waarschijnlijk met heel veel vragen zitten over hoe zo’n operatie verloopt, hoe het nadien verder moet?
Voor sommigen is het niet zo eenvoudig om dit emotioneel te verwerken. Het is niet abnormaal dat u in het begin angstig, depressief of onzeker bent. Om u daarbij te helpen kan u met al uw vragen terecht bij het LVAD-team. Ze kunnen u tevens allerlei informatie en hulp bieden in verband met sociale voorzieningen, thuishulp, vervoerskosten etc.
Er is ook de mogelijkheid om andere LVAD patiënten te ontmoeten. De sociaal verpleegkundige kan u hierover meer uitleg geven.
Tenslotte enkele websites waar u artikels en uitleg over LVAD terug kan vinden:
LVAD-team
De samenstelling van het team is als volgt:
Cardiologen
Cardiovasculaire chirurgen
Anesthesisten & Intensivisten
Hartfalenverpleegkundigen
Klinische transplantcoördinatoren
Afdelingsverpleegkundigen (Intensieve Zorgen – X2N)
Perfusionisten
Kinesitherapeuten
Diëtisten
Psychologe en sociaal verpleegkundige
Kennismaking
Cardioloog, verpleegkundigen, psychologe, sociaal verpleegkundige, …., zijn u reeds bekend. Vooraleer de implantatie plaats vindt, zal u nog kennis maken met:
Cardiochirurg: de chirurg zal samen met u de operatie bespreken.
Anesthesist: zal u de narcose en het verblijf op Intensieve Zorgen toelichten.
Perfusionist: komt langs voor een eerste kennismaking met het toestel.
Voorbereiding op de operatie
Voor de eigenlijke operatie worden er nog een aantal routine onderzoeken uitgevoerd. Het gaat om een RX thorax, elektrocardiogram, bloedafname…. Ook zal er een urine- en sputumstaal worden afgenomen. Vervolgens wordt uw huid onthaard vanaf de hals tot boven de knie. Juwelen, piercings en nagellak dienen altijd verwijderd te worden.
De dag van de operatie
U zal gevraagd worden uw tanden goed te poetsen en een ontsmettend mondwater te gebruiken alsook een douche te nemen met een ontsmettende zeep. Indien deze inspanning te zwaar voor u blijkt te zijn, kan u steeds beroep doen op een verpleegkundige om u hierbij te helpen. Na deze verzorging krijgt u een operatiehemd.
De LVAD implantatie
De operatie zelf duurt zo’n 4 à 6 uur. Uw familie kan gedurende de chirurgische ingreep wachten of terug naar huis gaan. Eens de operatie voorbij is, wordt uw familie op de hoogte gebracht over het verloop van de operatie. Na de LVAD implantatie wordt u meteen naar de Intensieve Zorgen gebracht, waar u 24 u op 24 u wordt opgevolgd.
Intensieve Zorgen
Op de Intensieve Zorgen zal u langzaam ontwaken, meestal de dag nadien. Eens u helemaal wakker bent en zelfstandig kan ademen, wordt het beademingsbuisje verwijderd. Het is normaal dat u veel toestellen rondom u ziet; deze toestellen zijn noodzakelijk om vitale lichaamsfuncties zoals hartslag, bloeddruk, ….,continue te meten en registreren.
Er wordt sterk toegezien op pijnbestrijding, mocht u pijn ervaren, aarzel niet dit te melden.
Om u voldoende rust te geven tijdens uw herstelfase na de operatie zijn er beperkte bezoekuren voor familie.
Cardiale Revalidatie in het Ziekenhuis
Meteen na de operatie (op Intensieve Zorgen) start men met de cardiale revalidatie. Het gaat dan voornamelijk om ademhalingsoefeningen en mobilisatie in bed. Nadien, indien alles vlot verloopt zal er gestart worden met mobilisatie van uw onderste en bovenste ledematen.
Na het verlaten van de Intensieve Zorgen zal u op de verpleegeenheid stilaan beginnen wandelen. Daarop volgt het traplopen en krachtoefeningen in de revalidatiezaal. U dient te weten dat in de directe periode na de implantatie u een paar weken niet in aanmerking komt voor transplantatie. U zal door de arts ingelicht worden wanneer u terug actief op de wachtlijst komt.
Ontslag uit het Ziekenhuis
Na een uitgebreide revalidatie en educatie op de verpleegafdeling X2N, zal het LVAD team uw ontslag voorbereiden.
Controles wanneer u thuis bent
Dagelijks formulier:
Er zal u gevraagd worden dagelijks een formulier in te vullen en te mailen. Op dit formulier vindt u: temperatuur, gewicht, pompflow, toerental, pompvermogen, verband...
Wondzorg:
Dagelijkse controle van het verband. Tweemaal per week zal er wondzorg van de elektrische aandrijfkabel nodig zijn.Op maandag zal de wondzorg in het ziekenhuis plaats vinden.Op donderdag zal de wondzorg in samenspraak met de thuiszorg gebeuren. Douchen kan wanneer wondzorg gepland is.
Medicatie: Therapietrouw is zeer belangrijk!
U mag nooit zelf de medicatie verminderen, verhogen of combineren met andere geneesmiddelen. Het is uiterst belangrijk het medisch voorschrift van uw behandelende arts na te leven.
Bloedafnames:
Indien nodig zal u gevraagd worden om bloedafnames (ontstolling van het bloed) te regelen of zelf te doen.
Controles in het Ziekenhuis:
Bloedafnames: een wekelijkse en maandelijkse controle van uw bloedwaarden.
Wondzorg: eenmaal per week zal de wondzorg in het ziekenhuis plaats vinden.
RX Thorax: om de drie maanden zal dit onderzoek gepland worden.
Echo Cardio: om de drie maanden zal dit onderzoek gepland worden.
Bereikbaarheid
Eens terug op de wachtlijst kan u elk moment van de dag of nacht opgeroepen worden voor een harttransplantatie. Het is daarom zeer belangrijk dat u 24/24 uur bereikbaar bent! U mag zeker en vast een uitstap maken, laat het dan wel weten aan de hartfalenverpleegkundige.
Rijgeschiktheid
Na een periode van minimaal drie maand zal het LVAD team beslissen of u al dan niet met de auto mag rijden.
Belangrijke telefoonnummers
Onderstaande lijst met telefoonnummers kan u steeds raadplegen. De contactpersonen staan steeds tot uwer beschikking en zullen u met raad en daad bijstaan.
Centrale OLV Ziekenhuis Aalst - 053 72 41 11
Secretariaat Cardiologie - 053 72 44 33
Secretariaat Harttransplantatie - 053 72 45 85
Transplantcoördinator: Geert Van Gijsegem - 053 72 41 11
Transplantcoördinator: Benny Elsen - 053 72 41 11
Transplantcoördinator: Luc Vermassen - 053 72 41 11
Hartfalenverpleegkundigen (24/24) tijdens kantooruren (tot 16u00) - 053 72 45 53
Psychologe: Annick De Roeck - 053 72 44 53
Sociaal Verpleegkundige: Kelly De Block - 053 72 47 49
Sociaal Verpleegkundige: Ann Van Elsen - 053 72 44 38
Kinesitherapie: Inge Du Bois - 053 72 44 40
Diëtiste: Micheline De Deurwaerder - 053 72 48 15
Intensieve Zorgen - 053 72 45 41
erpleegafdeling X2N - 053 72 48 20
Voor verdere infomatie kan u ook steeds terecht op VAD.aalst@olvz-aalst.be
ICD implantatie
Synoniemen: Pacemaker / Defbrillator
Wat
Zowel een pacemaker (PM) als een ICD (Implanteerbare cardioverter-defibrillator) worden in het lichaam ingeplant en dienen elektrische stroom toe aan het hart bij een ernstige hartritmestoornis.
Voorbereiding
U mag 4 uur voor het onderzoek niet meer eten, drinken of roken.
Uw cardioloog informeert u of, en zo ja welke medicijnen u voorafgaand aan de ingreep niet mag nemen.
Ingreep
De ingreep gebeurt onder plaatselijke verdoving.
Op plaats waar uw pacemaker/ICD wordt ingeplant, wordt de huid gedesinfecteerd, waarop de plaats verdoofd wordt.
Om de pacemaker/ICD te kunnen plaatsen, maakt de cardioloog een snee van om en bij 5 centimeter en zorgt hij dat er voldoende ruimte onder de huid is om het toestel te plaatsen.
Daarna worden de geleidingsdraden via een ader in het hart gelegd en wordt het toestel aangesloten.
Nazorg
2 à 3 dagen na de ingreep mag u naar huis.
4 dagen na de operatie mag u de pleister van de wonde nemen en opnieuw douchen. Na afspraak met de cardioloog gaat u ook op controle van de wonde.
Thuis moet u in de eerste weken na de operatie een aantal regels opvolgen.
Beweeg de arm waar het apparaat is aangebracht niet boven schouderhoogte en achter het lichaam of maak geen plotse strekkende bewegingen.
Til geen zware voorwerpen op.
Draag geen nauwspannende kledij (kan irritatie aan de wond veroorzaken).
Sport niet in de eerste 6 weken na de operatie.
Er bestaat een wettelijk geregeld rijverbod na de implantatie, waarvan de duur afhangt van het type toestel en de reden van implantatie. U wordt hierover geinformeerd tijdens opname. De minimumduur voor ongeschiktheid is 1 maand.
Noot: Als de pacemaker of ICD vervangen moet worden omdat de batterij bijna leeg is, gelden bovenstaande regels niet omdat enkel het toestel (en dus niet de draden) worden vervangen.
Apparaten die de pacemaker/ICD kunnen verstoren:
GSM: houd het toestel op 20 cm afstand tijdens het telefoneren (praktisch: vermijd om uw GSM in de borstzak van uw hemd te plaatsen aan de kant waar uw toestel zit)
Controlepoorten bij de douane op luchthaven: in theorie kan uw toestel hierdoor ontregeld worden. In de praktijk is het veilig om aan een normale snelheid door een detector te stappen. Deze kan wel een alarm afgeven. Verwittig de douane meteen van uw pacemaker/ICD.
Cardiale Echo
Wat
Een echocardiografie brengt het hart (de hartspier, de hartkleppen en de grote bloedvaten) in beeld met behulp van ultrasone geluidsgolven. Met een echocardiografie worden zowel de anatomie als de functie van het hart bestudeerd zoals:
Functie, vorm en grootte van de hartkamers
Dikte, uitzicht en werking van de hartspier
Vorm en werking van de hartkleppen
Opsporing van eventueel vocht in het hartzakje en vocht op de longen
Opsporing van hartklonters en klepontstekingen
Er bestaan verschillende soorten echocardiografieën.
Transthoracale echocardiografie: Normaal echo-onderzoek doorheen de borstkaswand
Slokdarmechocardiografie: Met een slokdarmechocardiografie (ook wel transoesofagale echocardiografie genoemd) kunnen dieper liggende structuren van het hart in beeld worden gebracht, die niet zichtbaar zijn via een uitwendige echocardiografie
Farmacologische (dobutamine) stressechocardiografie: Hierbij wordt de pompwerking en de doorbloeding van de hartspier verhoogd door toedienen van medicatie om vernauwingen in de kroonslagaders op te sporen
Contrastechocardiografie: Bij onvoldoende beeldkwaliteit wordt een contrastvloeistof toegediend; deze kan eveneens gebruikt worden om de doorbloeding van de hartspier te meten
Inspannings(fiets)echocardiografie: Tijdens inspanning wordt de werking van de hartpomp en de hartkleppen bestudeerd bij patiënten met angina pectoris of met een hartklepprobleem
Voorbereiding
Transthoracale echocardiografie: Geen specifieke voorbereiding noodzakelijk
Slokdarmechocardiografie: Voor het onderzoek moet u nuchter zijn en dus niets gegeten of gedronken hebben zes uur voorafgaand aan het onderzoek. Uw medicatie mag U wel innemen
Farmacologische (dobutamine) stressechocardiografie: Uw arts informeert U of en zo ja welke medicatie U moet laten voor het onderzoek
Contrastechocardiografie: Geen specifieke voorbereiding noodzakelijk
Inspannings(fiets)echocardiografie: Uw arts informeert U of en zo ja welke medicatie U moet laten voor het onderzoek
Onderzoek
Transthoracale echocardiografie
De arts wrijft met een geleidende gel over het bovenlichaam, ter hoogte van het hart. Met een soort pen stuurt hij geluidsgolven door naar uw hart. Die golven kaatsen terug en worden door het Dopplerapparaat omgezet in geluid en beeld.
Het onderzoek is volledig pijnloos en duurt om en bij de dertig minuten.
Slokdarmechocardiografie
Via de keel wordt een slangetje met de dikte van ongeveer een pink in uw slokdarm ingebracht. Omdat de slokdarm langs het hart loopt, krijgt de arts op die manier een beter beeld van het hart dan bij een andere echocardiografie.
Hiervoor wordt de keel plaatselijke verdoofd met een spray of drankje. Als u bang bent voor het onderzoek, kunt u vragen naar een kalmeringsmiddel. Tijdens het onderzoek kunt u normaal door uw neus en mond ademen. Het inbrengen zelf is niet pijnlijk, maar u kunt er even misselijk van worden. Aan het slangetje zit een zendertje dat uw hart in beeld brengt.
Een slokdarmechocardiografie duurt ongeveer een half uur.
Farmacologische (dobutamine) stressechocardiografie
Tijdens dit onderzoek wordt niet alleen in rust maar ook tijdens inspanning/belasting een echocardiografie gemaakt. Die belasting wordt gesimuleerd door de patiënt te laten fietsen of door een geneesmiddel (dobutamine) via een infuus toe te dienen. De arts brengt verschillende elektroden aan op de borst en de rug om tijdens de belasting continu het hartritme te monitoren en te registreren.
Via een infuus wordt dobutamine toegediend waardoor het hart sneller gaat kloppen. De dosis dobutamine die de arts toedient, wordt geleidelijk aan opgevoerd. Er worden voortdurend echobeelden gemaakt. De arts houdt tijdens het onderzoek voortdurend uw hartritme in het oog en vergelijkt de beelden van het begin van het onderzoek met die tijdens en na de toediening van dobutamine.
Tijdens het onderzoek kan de patiënt klachten ondervinden die worden veroorzaakt door de toediening van dobutamine. Die moet hij meteen aan de behandelende arts melden.
Het onderzoek duurt ongeveer twintig minuten.
Contrastechocardiografie
Bij onvoldoende beeldkwaliteit wordt contrast via een ader toegediend. Hiervoor wordt een infuus geplaatst.
Inspannings(fiets)echocardiografie
Tijdens dit onderzoek wordt niet alleen in rust maar ook tijdens inspanning/belasting een echocardiografie gemaakt. Die belasting wordt gesimuleerd door de patiënt te laten fietsen. De arts brengt verschillende elektroden aan op de borst en de rug om tijdens de belasting continu het hartritme te monitoren en te registreren.
Er worden voortdurend echobeelden gemaakt. De arts houdt tijdens het onderzoek voortdurend uw hartritme in het oog en vergelijkt de beelden van het begin van het onderzoek met die tijdens en na de fietsproef.
Tijdens het onderzoek kan de patiënt klachten ondervinden die worden veroorzaakt door de toediening van dobutamine. Die moet hij meteen aan de behandelende arts melden.
Het onderzoek duurt ongeveer twintig minuten.
Nazorg
Transthoracale echocardiografie: Geen speciale nazorg.
Slokdarmechocardiografie: Na het onderzoek kunt u het beste 1 uur wachten vooraleer iets te eten of drinken totdat de verdoving is uitgewerkt. Anders loopt u de kans dat u zich verslikt. Als u een kalmeringsmiddel werd toegediend, mag u na afloop niet autorijden en kunt u zich het beste naar huis laten brengen.
Farmacologische (dobutamine) stressechocardiografie: U kan zich na het onderzoek moe voelen. In sommige gevallen moet u 1 tot 2 uren ter observatie in het ziekenhuis blijven. In andere geval mag u meteen naar huis.
Contrastechocardiografie: Geen speciale nazorg
Inspannings(fiets)echocardiografie: U kan zich na het onderzoek moe voelen. In sommige gevallen moet u enkele uren ter observatie in het ziekenhuis blijven. In andere geval mag u meteen naar huis.
Lees meer over dobutamine stress-echocardiografie
Lees meer over transoesofageale echocardiografie
Lees meer over Inspannings(fiets)stressechocardiografie
Hartoor sluiten
Wat
Bij voorkamerfibrillatie kunnen bloedstolsels ontstaan in het hartoor in de linkerboezem. (Een boezem is een voorkamer van het hart. Een hartoor is een aanhangsel in de boezem). Die stolsels kunnen op hun beurt leiden tot een herseninfarct. De plaats waar die stolsels zich vormen in het hart is voorspelbaar en heet het linker hartoor. Door deze plaats af te sluiten worden bloedstolsels tegengehouden. De ingreep gebeurt meestal bij patiënten die geen bloedverdunnende geneesmiddelen mogen nemen of bij wie dergelijke bloedverdunners onvoldoende effect hebben.
Voorbereiding
Deze behandeling wordt gepland via een dagopname (ontslag dag van behandeling) of via een klassieke opname (opname met overnachting).
U mag 6 uur voor het onderzoek niet meer eten, drinken of roken.
Uw cardioloog informeert u of, en zo ja welke medicijnen u voorafgaand aan de ingreep niet mag nemen.
Voorafgaand aan het onderzoek worden bloedstalen afgenomen, een elektrocardiogram (ECG) gemaakt en een slokdarmechografie uitgevoerd.
Ingreep
De ingreep gebeurt onder volledige verdoving.
Via uw liesslagader brengt de cardioloog de katheter (een dun, flexibel buisje) tot bij de rechterboezem.
Met een naald door de katheter prikt de cardioloog het harttussenschot.
De cardioloog sluit de opening van het hartoor af door een 'parapluutje' ter plaatse te laten
De ingreep duurt om en bij 2 uur.
Nazorg
Na de ingreep worden uw wond, bloeddruk en temperatuur regelmatig gecontroleerd.
De dag na de ingreep wordt opnieuw een echocardiografie gemaakt.
1 dag na de operatie mag u naar huis.
U mag niet zelf met de auto rijden.
De cardioloog brengt u op de hoogte welke geneesmiddelen u moet nemen.
Sluiten van een ASD of PFO
Wat
Een ASD (afkorting van Atriaal Septum Defect) of een PFO (afkorting van de Engelstalige term 'Patent Foramen Ovale) is een aangeboren opening in het tussenschot tussen de boezems (de voorkamers) en het hart. Op die manier vermengen zich zuurstofarm en zuurstofrijk bloed.
Bij een ASD stroomt het bloed daarbij van de rechter- naar de linkerboezem, bij een PFO stroomt het bloed van de linker- naar de rechterboezem.
Door deze aangeboren opening te sluiten, kan het probleem worden opgelost.
Voorbereiding
U mag 6 uur voor het onderzoek niet meer eten, drinken of roken.
Uw cardioloog informeert u of, en zo ja welke medicijnen u voorafgaand aan de ingreep niet mag nemen.
Voorafgaand aan het onderzoek neemt de verpleegkundige een echocardiogram van uw hart.
Ingreep
De ingreep gebeurt onder volledige verdoving.
Via uw liesslagader brengt de cardioloog de katheter (een dun, flexibel buisje) naar uw hart
Via de katheter brengt hij een soort ‘parapluutje’ aan ter hoogte van de opening.
De ingreep duurt om en bij 1 uur en wordt gepland via een dagopname (ontslag dag van onderzoek) of via een klassieke opname (opname met overnachting).
Nazorg
U moet na het ontwaken 4 uur stilliggen om bloeding in de liezen te vermijden.
Na de ingreep wordt opnieuw een echocardiogram van uw hart gemaakt.
Uw hartslag, bloeddruk en temperatuur worden goed opgevolgd.
Dezelfde dag nog of de volgende dag mag u naar huis.
Thuis moet u een aantal regels opvolgen:
De cardioloog informeert u welke medicijnen u moet nemen.
Na 4 dagen mag u opnieuw een bad nemen.
Gedurende een week na de ingreep mag u niet sporten of zware gewichten heffen.
MitraClip
Wat
De mitralisclip verkleint een lek in de mitralisklep.
De mitralisklep is de hartklep tussen linkerboezem en de linkerkamer van het hart. Ze sluit zich tussen twee samentrekkingen van het hart, om te voorkomen dat het bloed weer teruggepompt wordt.
De mitralisclip wordt via een katheter ingebracht. De methode wordt gebruikt voor patiënten bij wie een openhart-operatie niet mogelijk is.
Voorbereiding
U mag 12 uur voor het onderzoek niet meer eten, drinken of roken.
Een dag voor de ingreep moet u zich bij het ziekenhuis aanmelden. Uw bloed wordt onderzocht, er wordt een röntgenfoto van uw hart en longen genomen en er wordt een elektrocardiogram van uw hart gemaakt.
Ingreep
De ingreep gebeurt onder volledige verdoving.
De mitralisclip wordt met een katheter via de liesader opgeschoven tot in het hart. (Een katheter is een dun buigzaam slangetje of buisje).
De clip zorgt ervoor dat uw hartklep opnieuw goed opent en sluit, zodat het bloed opnieuw vanuit het hart naar de linkerhartkamer wordt gepompt en nniet teruglekt naar de longen.
De ingreep duurt ongeveer vier uur.
Nazorg
Nadeel van de mitralisclip is dat het lek in de mitralisklep niet volledig wordt gedicht, maar de ingreep is minder ingrijpend dan een openhart-operatie en het herstel verloopt sneller.
3 tot 5 dagen na de ingreep mag u naar huis.
De cardioloog brengt u op de hoogte welke medicijnen u nadien moet nemen.
Meer leren over Mitraclip
Biventriculaire pacemaker/defibrillator
Wat
Een biventriculaire PM (pacemaker) wordt in het lichaam ingeplant en zorgt ervoor dat de hartkamers opnieuw gelijktijdig of synchroon samentrekken.
Een biventriculaire ICD (Implanteerbare Cardioverter-Defibrillator) vervult dezelfde functie en dient bovendien, wanneer nodig, een elektrische shock toe in het geval van levensbedreigende hartritmestoonrissen.
Voorbereiding
U mag 4 uur voor het onderzoek niet meer eten, drinken of roken.
Uw arts informeert u of, en zo ja welke medicijnen u voorafgaand aan de ingreep niet mag nemen.
Ingreep
De ingreep gebeurt onder algemene verdoving.
Op de plaats waar uw biventriculaire PM/ICD wordt ingeplant (meestal aan de linkerkant ter hoogte van de borst), wordt de huid gedesinfecteerd en verdoofd.
Om de biventriculaire PM/ICD te kunnen plaatsen, maakt de arts een snee van om en bij 5 centimeter onder het sleutelbeen en zorgt hij dat er voldoende ruimte onder de huid is om het toestel te plaatsen.
Daarna worden drie geleidingsdraden (pacemakerdraden) via een ader in het hart gelegd (één ter hoogte van de rechter voorkamer, de tweede ter hoogte van de rechter kamer, de derde ter hoogte van de linker kamer). Alle geleidingsdraden worden via dezelfde toegang (meestal de ader onder het linker sleutelbeen) geplaatst.
Alternatief kan de geleidingsdraad naar de linkerkant van het hart via een kleine insnede tussen de ribben geplaatst worden.
Nazorg
2 à 3 dagen na de ingreep mag u naar huis.
U mag niet zelf met de auto rijden.
4 dagen na de operatie mag u de pleister van de wonde nemen en opnieuw douchen. In overleg met de behandelende arts wordt een controleraadpleging 1 maand na ontslag afgesproken.
Thuis moet u in de eerste 6 weken na de operatie een aantal regels opvolgen.
Beweeg de arm waar het apparaat is aangebracht niet boven schouderhoogte en achter het lichaam of maak geen plotse strekkende bewegingen.
Til geen zware voorwerpen op.
Draag geen nauwspannende kledij (kan irritatie aan de wond veroorzaken).
Sport niet in de eerste 6 weken na de operatie.
Rij niet zelf met de auto.
Zo vocht uit de wonde komt dient u de behandelende arts onverwijld te contacteren.
Noot: Als de biventriculaire PM/ICD vervangen moet worden omdat de batterij bijna leeg is, gelden deze regels niet omdat enkel het toestel (en dus niet de draden) worden vervangen.
De behandelende arts zal u ook enkele oefeningen meegeven om schouderklachten te vermijden.
Apparaten die de biventriculaire pacemaker/ICD kunnen verstoren
GSM: houd het toestel op 20 cm afstand tijdens het telefoneren (praktisch: vermijd om uw GSM in de borstzak van uw hemd te plaatsen aan de kant waar uw toestel zit)
Controlepoorten bij de douane op luchthaven: in theorie kan uw toestel hierdoor ontregeld worden. In de praktijk is het veilig om aan een normale snelheid door een detector te stappen. Deze kan wel een alarm afgeven. Verwittig de douane meteen van uw biventriculaire pacemaker/ICD.
Elektrische cardioversie (DC-shock)
Wat
Bij een cardioversie (DC shock) wordt met behulp van elektrische stroom geprobeerd om uw hart opnieuw regelmatig te laten kloppen.
Voorbereiding
U mag 4 uur voor het onderzoek niet meer eten, drinken of roken.
Uw cardioloog informeert u of, en zo ja welke medicijnen u voorafgaand aan de ingreep niet mag nemen.
Ingreep
De ingreep gebeurt onder volledige verdoving.
Op 2 plaatsen op uw borst wordt een klever aangebracht. De klevers beschermen uw huid tijdens de cardioversie.
Op de plaats waar de klevers zijn aangebracht, dient de cardioloog een of meerdere elektrische shock toe.
De eigenlijke cardioversie duurt minder dan 5 minuten, de totale duur van behandeling is om en bij 30 minuten.
Nazorg
Na de ingreep wordt uw hartritme aan de hand van een elektrocardiogram enkele uren opgevolgd.
Mogelijk heeft u last van de plaats waar de shock werd toegediend. De verpleegkundige smeert in dat geval een zalfje.
Enkele uren na de ingreep of de dag erna mag u naar huis.
U mag niet zelf met de auto rijden.
U wordt aangeraden om de eerste dagen na de ingreep te rusten.
De cardioloog brengt u op de hoogte welke medicijnen u moet nemen.
Ablatie
Wat
Bij ablatie worden met opzet kleine littekens aangebracht op bepaalde delen van het hartweefsel, ter hoogte van zenuwverbindingen die niet normaal functioneren.
Zo kan de oorzaak van een ritmestoornis (de elektrische prikkels die de klachten veroorzaken) uitgeschakeld worden.
Voorbereiding
Dit onderzoek wordt gepland via een dagopname (ontslag dag van onderzoek) of via een klassieke opname (opname met overnachting). U mag 4 uur voor het onderzoek niet meer eten, drinken of roken. Zo het onderzoek doorgaat onder algemene verdoving mag u 6 uur voor het onderzoek niet meer eten, drinken of roken.
Uw cardioloog informeert u of, en zo ja welke medicijnen u voorafgaand aan de ingreep niet mag nemen.
Voorafgaand wordt een elektrocardiogram uitgevoerd en uw bloed onderzocht.
Ingreep
De ingreep gebeurt onder plaatselijke of volledige verdoving.
Een ader in de lies wordt onder lokale verdoving aangeprikt en via een klein buisje worden een of meerdere katheters tot in het hart gebracht. Een katheter is een dun buigzaam slangetje of buisje dat toelaat de electrische signalen in het hart te registreren.
De ablatie gebeurt door energie door de katheter te sturen, waarbij het hartweefsel plaatselijk vernietigd kan worden. Op die manier ontstaan later kleine littekens.
De cardioloog beweegt de katheter, zodat precies op de noodzakelijke plaats in uw hart kleine littekens gemaakt kunnen worden die toelaten de ritmestoornis definitief te behandelen.
De ingreep duurt tussen de 2 en 4 uur.
Nazorg
U moet na het ontwaken 4 uur stilliggen om bloeding in de lies te vermijden.
Indien de ingreep onder narcose gebeurde:
Mag u de eerste 24 uur niet alleen zijn
Mag u geen voertuig/wagen besturen de dag van het onderzoek/interventie
Moet u onder begeleiding van een volwassene naar huis
In principe kan u 24 uur na het onderzoek of behandeling terug alles doen. Aandacht voor het tillen van zware voorwerpen, nemen van een bad en/of fietsen: 3 dagen wachten (douchen kan wel). Of u al dan niet terug aan het werk kan, dient u met de dokter te bespreken.
De cardioloog brengt u op de hoogte of en zo ja welke medicijnen u verder moet nemen.
Tilting - Kanteltafelonderzoek
Waarom
Deze test wordt uitgevoerd bij mensen die klachten hebben van duizeligheid of die regelmatig flauw vallen. We gaan op een natuurlijke manier die klachten proberen op te wekken om te kijken wat er gebeurt.
Voorbereiding
U mag ’s morgens (tot 8u) een licht ontbijt gebruiken, nadien dient u nuchter (niet eten/niet drinken) te blijven.
Gelieve u een 20-tal minuten voor uw afspraak te laten inschrijven aan het onthaal.
U dient zich op het afgesproken uur aan te bieden op de dagkliniek X3N of de lounge X2W.
Op de dagkliniek of cardiolounge brengt men een infuus aan en begeleidt men u naar de consultatie cardiologie waar de test zal doorgaan.
Onderzoek
De verpleegkundige zal u vragen om op een tafel te gaan liggen.
Daarna zal zij via electroden een ECG-toestel en een bloeddrukmeter
op uw lichaam bevestigen
Uit veiligheid worden 2 riemen over u gespannen, dit om het vallen tijdens de test te voorkomen.
Na het nemen van een ECG en meting van de bloeddruk in liggende houding, wordt de tafel gekanteld tot 60°, u leunt dus tegen de tafel.
Tijdens de test wordt elke minuut de bloeddruk gemeten en wordt uw hartritme continu gevolgd.
De test duurt 45 minuten, tenzij er klachten optreden van duizeligheid of in geval u een bewustzijnsdaling doet. U wordt dan onmiddellijk neer- gelegd zodat uw bloeddruk en hartritme kunnen herstellen.
De verpleegkundige blijft gedurende het ganse onderzoek in de kamer aanwezig. Bij problemen kan het personeel aangesproken worden. Het onderzoek gebeurt in stilte.
Risico’s en mogelijke alternatieven
Tijdens de test kan u flauwvallen, maar dit is vlot omkeerbaar door u opnieuw neer te leggen. Bij problemen kan het personeel worden aangesproken.
Resultaat
De resultaten worden later met de dokter besproken tijdens de consultatie.
Nazorg
Na de test wordt alles verwijderd en mag u terug naar de dagkliniek/cardiolounge. Zij zullen het infuus verwijderen waarna u wordt ontslagen en naar huis kan vertrekken.
Het is niet aan te raden om zelf met de auto te rijden.
Annulering
Gelieve ons tijdig te contacteren indien u niet aanwezig kan zijn op de voorziene afspraak.
Cyclo
Synoniemen: fietstest
Wat
Bij een inspanningsonderzoek of fietsproef fietst u op een hometrainer, terwijl de arts continu een elektrocardiogram (ECG) van uw hart maakt. Tijdens het onderzoek ziet uw arts:
Wat uw hartritme is tijdens inspanning
Wat uw bloeddruk is tijdens inspanning
Eventuele afwijkingen op het hartfilmpje (ECG)
Of er zuurstoftekort is in uw hartspier bij inspanning
Voorbereiding
Voorafgaand aan het onderzoek neemt u best geen zware maaltijd.
Breng losse kledij en sportieve schoenen mee.
Onderzoek
U neemt plaats op de hometrainer of de loopband.
Op uw lichaam worden elektroden aangebracht en er wordt dan een eerste elektrocardiogram gemaakt.
Daarna moet u voor een bepaalde tijd fietsen of hardlopen.
Langzaamaan drijft de arts de inspanning op, tot wanneer uw hart de maximale frequentie heeft bereikt of tot u zelf aangeeft te willen stoppen. Het onderzoek duurt ongeveer een half uur, inclusief voorbereiding.
De arts maakt intussen een elektrocardiogram van uw hart, zodat hij beide cardiogrammen kan vergelijken.
Nazorg
Geen speciale nazorg. Na het onderzoek bespreekt de arts de uitslag met u.
Inspanningslab
Bent u een actieve sporter en wil u graag een conditietest ondergaan met bepaling van uw hartslagzones? Dan kan u meer informatie vinden over het inspanningslab via deze link.
Elektrocardiogram (EKG - ECG)
Wat
Een elektrocardiogram, ook wel EKG of hartfilmpje genoemd, is een onderzoek dat de elektrische activiteit van uw hart meet. Een EKG geeft een eerste aanwijzing of er iets aan de hand is met uw hart. Het EKG leert de hartspecialist meer over hartritmestoornissen, zuurstofgebrek van de hartspier, een acuut hartinfarct, een eerder doorgemaakt hartinfarct en/of een vergroot hart. Bij een afwijkend EKG is vaak een vervolgonderzoek nodig om een definitieve diagnose te kunnen maken.
Voorbereiding
Uw bovenlichaam wordt vrijgemaakt, gereinigd en eventueel plaatselijk geschoren. Op de borst, armen en benen worden 10 electroden geplaatst die verbonden zijn met het toestel dat de elektrische stroompjes die de hartspiercellen laten samentrekken, registreren.
Onderzoek
Het EKG is een risicoloos en pijnloos onderzoek.
Het duurt slechts enkele minuten.
Bloeddrukmeting 24h
Wat
Wanneer u een hoge bloeddruk heeft of bij vermoeden van een hoge bloeddruk, kan het zijn dat uw cardioloog het nodig vindt om een 24 uurs bloeddrukmeting te verrichten. Gedurende 24 uur wordt uw bloeddruk gemeten aan de hand van elektroden en een bloeddruk manchet die verbonden zijn met een draagbare recorder.
Dit onderzoek kan helpen om het bloeddrukprobleem beter in kaart te brengen, of om de impact van medicatie op uw bloeddruk te kunnen beoordelen.
Voorbereiding
Het onderzoek vraagt geen voorbereiding van u. We kunnen het dragen van loszittende kledij aanraden, maar dit is geen noodzaak.
Wanneer u bent aangekomen in het ziekenhuis op de afgesproken dag, mag u zich inschrijven aan de voorziene kiosken. Nadien bent u welkom op onze dienst Cardiologie, die u kan vinden op het eerste verdiep X1N. Hier hebben wij een wachtzaal voorzien, waar u kan plaatsenemen nadat u op zich via de bel hebt aangemeld.
De verpleegkundige zal u begeleiden naar het lokaal, waar hij/zij het toestel zal aankoppelen. Er zal u gevraagd worden om het bovenlichaam vrij te maken. Indien nodig zal eventueel plaatselijk overtollig borsthaar weggeschoren worden. U kan dit eventueel zelf thuis al doen. Nadien worden er elektronische kabels op uw lichaam bevestigd die verbonden zijn met het toestel. Ook zal er een machete rond uw arm bevestigd worden.
Onderzoek
Tijdens het onderzoek kan u alle de activiteiten doen die u normaal zou doen. U gaat naar uw werk, naar school of doet het huishouden. De recorder dient steeds aangesloten blijven, ook s 'nachts.
Er zal u gevraagd worden om een dagboek bij te houden waarin u beschrijft wat u precies heeft gedaan en wanneer.
Dit is een risicoloos en pijnloos onderzoek.
Nazorg
De verpleegkundige zal u voldoende uitleg geven ivm het afkoppelen van het toestel. Dit kan u zelf doen of bij ons laten doen. Mogen wij vragen om het uur en de dag van afkoppelen te respecteren? Zo kunnen wij de patiënten die na u komen, verder helpen.. Onze verpleegkundige gaan nu aan de slag om de resultaten te analyseren. De resultaten van het onderzoek worden nadien op de voorziene afspraak met uw cardioloog besproken.
Holteronderzoek
Wat
Met een holterregistratie spoort de cardioloog hartritmestoornissen op. Een Holterregistratie is een uitgebreid elektrocardiogram. Gedurende 24 of 48 uren wordt de elektrische activiteit van uw hart gemeten aan de hand van elektroden, verbonden met een draagbare recorder. De cardioloog krijgt daardoor een goed beeld van uw hartritme over een langere periode. Hij beoordeelt met dit onderzoek of u een hartritmestoornis heeft, of uw medicijnen voor een ritmestoornis 'aanslaan' en/of er zich perioden voordoen waarin het hart te weinig zuurstof heeft.
Voorbereiding
U wordt aangeraden om loszittende kledij en een riem te dragen wanneer u voor dit onderzoek naar het ziekenhuis komt.
Het bovenlichaam wordt vrijgemaakt, gereinigd en eventueel plaatselijk geschoren. Er worden elektronische kabels op uw lichaam bevestigd die verbonden zijn met het toestel, de holter.
Indien u sieraden of andere zaken heeft die van invloed kunnen zijn op de holter, moet u deze afnemen.
De holter wordt aan een riem gesnoerd.
Onderzoek
Tijdens het onderzoek moet u zo veel mogelijk de activiteiten doen die u normaal zou doen. U gaat naar uw werk, haar school of doet het huishouden. De recorder moet steeds aangesloten blijven, ook s 'nachts.
In een speciaal dagboek moet u precies beschrijven wat u precies heeft gedaan en wanneer.
Door op een toest van de recorder te drukken, geeft u eventueel ook aan wanneer u hinder van het hart ondervindt. In het dagboek noteert u dan wat de klachten precies waren.
De holterregistratie is een risicoloos en pijnloos onderzoek.
Nazorg
Geen speciale nazorg. Na afloop van het onderzoek kunt u de recorder zelf afkoppelen. Dit is eenvoudig. De hartfunctielaborant vertelt u hoe dit moet wanneer u de recorder meekrijgt. U levert de recorder terug in volgens afspraak. Na analyse worden de resultaten van het onderzoek met de cardioloog besproken.